чем снизить антитела к тпо
Что такое аутоиммунный тиреоидит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Сивова А. А., эндокринолога со стажем в 12 лет.
Определение болезни. Причины заболевания
Хронический аутоиммунный (лимфоматозный) тиреоидит (ХАИТ) — хроническое заболевание щитовидной железы аутоиммунного происхождения, было описано Х. Хасимото в 1912 г. Заболевание чаще наблюдается у женщин и наиболее часто диагностируется среди известных патологий щитовидной железы. Аутоиммунный тиреоидит выявляется у одной из 10-30 взрослых женщин. [1]
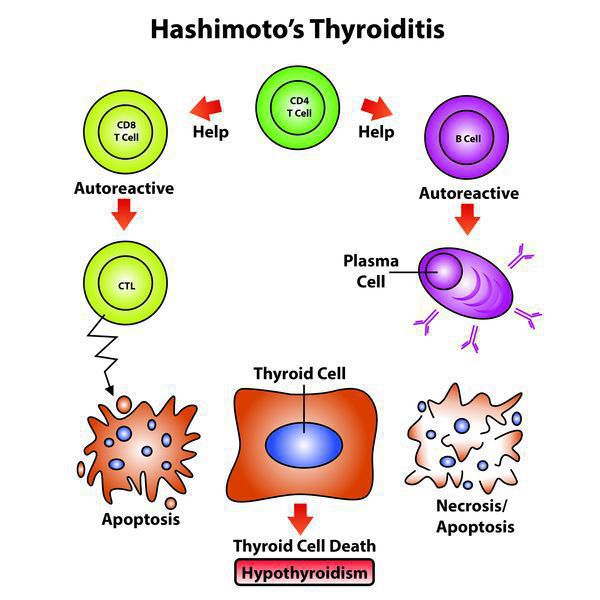
Рассматриваемое заболевание аутоиммунной природы, и для него обязательно присутствие антител. Впервые опубликовали данные об обнаружении антител к ткани щитовидной железы в сыворотке у пациентов с аутоиммунным тиреоидитом в 1956 году. Впоследствии выяснилось, что аутоиммунный тиреоидит подразумевает наличие антител к тиреоглобулину, второму коллоидному антигену и тиреопероксидазе (микросомальному антигену).
Провоцирующие факторы
Сегодня принято считать, что апоптоз, то есть программируемая гибель фолликулярных клеток щитовидной железы — одна из главных причин аутоиммунного тиреоидита и других патологий щитовидной железы. [2] Предполагается, что запуску апоптоза способствуют вирусы и генетические нарушения.
Чем опасен тиреоидит во время беременности
Аутоиммунный тиреоидит у женщины никак не отражается на возможности забеременеть и родить здорового ребёнка при условии, что у пациентки нормальный уровень гормонов — тиреотропный гормон (ТТГ) до 2,5 мЕд/л, в том числе в первом триместре беременности.
При гормональном нарушении возможны следующие осложнения:
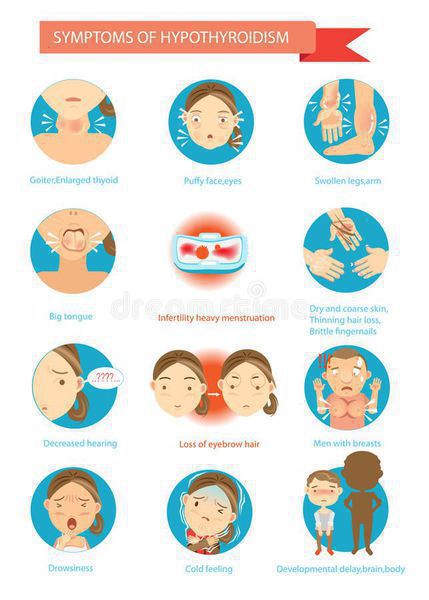
Симптомы аутоиммунного тиреоидита
Изначально, на протяжении некоторого времени, больные не высказывают никаких жалоб. Постепенно с течением времени регистрируют медленное развитие клинической картины снижения функции щитовидной железы, вместе с тем в части ситуаций будет отмечаться прогрессирующее уменьшение размеров железы или же наоборот ее увеличение. [3]
Клинические проявления при хроническом аутоиммунном тиреоидите начинают появляться с нарушением функции щитовидной железы, но в части ситуаций симптомов может и не быть. Все симптомы аутоиммунного тиреоидита щитовидной железы неспецифические, т. е. могут быть при многообразных заболеваниях. Но несмотря на это, все же обозначим клинические проявления, имея которые следует обратиться к эндокринологу для обследования.
Патогенез аутоиммунного тиреоидита
Эндогенный (внутренний) критерий наследования аутоиммунных заболеваний взаимосвязан с клонами Т-лимфоцитов.
Количество антитиреоидных антител при этом заболевании непосредственно отражает выраженность аутоиммунного процесса и иногда имеет склонность уменьшаться по мере увеличения продолжительности заболевания. Только присутствия антитиреоидных антител недостаточно, чтобы травмировать структурные элементы щитовидной железы.
Для реализации токсических свойств имеющимся антителам необходимо вступить во взаимодействие с Т-лимфоцитами, которые чувствительны к антигенам щитовидной железы при ХАИТ, чего не бывает при наличии обычного зоба или если патология щитовидной железы не выявлена.
В норме все клетки имеют иммунологическую нечувствительность к другим клеткам собственного организма, которая приобретается во время внутриутробного развития (еще до рождения), во время взаимодействия зрелых лимфоцитов со своими антигенами. Любые нарушения в данном взаимодействии и синтез особых клонов Т-лимфоцитов, которые вступают во взаимодействие со своими же антигенами, и могут стать той причиной, которая приводит к нарушению иммунологической нечувствительности и впоследствии привести к формированию любых аутоиммунных патологий, включая и ХАИТ.
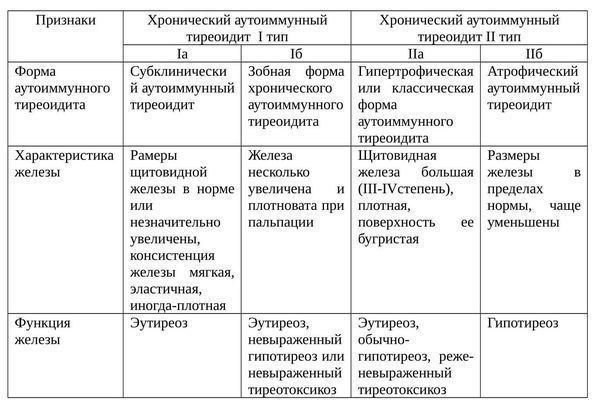
Классификация и стадии развития аутоиммунного тиреоидита
Формы ХАИТ с учетом объема железы и данных клиники:
Еще одна классификация аутоиммунного тиреоидита щитовидной железы: [2]
Фазы ХАИТ с учетом клинической картины заболевания:
ХАИТ преимущественно протекает только с одной фазой заболевания. [5]
Осложнения аутоиммунного тиреоидита
ХАИТ — условно безопасное заболевание, не приводящее к осложнениям только при условии сохранения необходимой концентрации гормонов в крови, т. е. эутиреоидного состояния. И, соответственно, тогда никаких осложнений не развивается. Но при наступлении гипотиреоза могут наблюдаться осложнения. При отсутствии лечения гипотиреоза могут возникать осложнения: нарушение репродуктивной функции, выраженное снижение памяти, вплоть до слабоумия, анемия, но самое грозное и тяжелое осложнение гипотиреоза — гипотиреоидная или мексидематозная кома — возникает при резкой недостаточности гормонов щитовидной железы. [5] [6]
Диагностика аутоиммунного тиреоидита
Диагностика ХАИТ состоит из нескольких пунктов. Для определения данного заболевания у больного необходим минимум один большой критерий, если таких критериев не обнаружено, то диагноз лишь вероятен. [1]
Большие диагностические критерии:
Пальпация щитовидной железы
Следует обратить особое внимание на то, что установить диагноз аутоиммунного тиреоидита исключительно по итогам пальпации щитовидной железы нельзя, хотя она может быть увеличена или уменьшена. Эти изменения лишь позволяют заподозрить патологию и отправить пациента на дообследование с целью постановки диагноза и назначения специального лечения.
Какие анализы нужны, чтобы определить АИТ
Для установления аутоиммунного тиреоидита необходимо сдать кровь на тиреотропный гормон ( ТТГ), тироксин свободный (Т4 свободный) и антитела к тиреопероксидазе (ТПО). Если антитела к ТПО повышены, но ТТГ в пределах нормы, то диагноз АИТ носит вероятный характер.
Нужно заметить, что при обнаружении у больного гипотиреоза манифестного или стабильного субклинического, диагностирование аутоиммунного тиреоидита важно для установления причины уменьшения функции железы, но несмотря на это постановка диагноза никак не меняет терапевтических методов. Лечение заключается в употреблении заместительной гормональной терапии препаратами тиреоидных гормонов.
Использование пункционной биопсии щитовидной железы не показано для установления хронического аутоиммунного тиреоидита. Ее необходимо проводить, только если имеются узлы щитовидной железы, более 1 см в диаметре.
Важно отметить, что нет надобности контролировать в течение болезни количество имеющихся антител к щитовидной железе, потому что данная процедура не имеет диагностической роли для анализа прогрессирования аутоиммунного тиреоидита. [7]
Лечение аутоиммунного тиреоидита
Терапия аутоиммунного тиреоидита щитовидной железы неспецифическая. При формировании фазы тиреотоксикоза достаточно применения симптоматической терапии. При формировании гипотиреоза главным вариантом медикаментозной терапии является назначение тиреоидных гормонов. Сейчас в аптечной сети РФ возможно приобрести только таблетки Левотироксина натрия (L-тироксин и Эутирокс). Применение таблетированных препаратов тиреоидных гормонов нивелирует клинику гипотиреоза и при гипертрофической форме аутоиммунного тиреоидита вызывает уменьшение объема щитовидной железы до допустимых значений.
В случае обнаружения у пациента манифестного гипотиреоза (повышение уровня тиреотропного гормона и снижение концентрации Т4 свободного) необходимо использование в лечении левотироксина натрия в средней дозе 1,6 – 1,8 мкг/кг массы тела пациента. Показателем правильности назначенного лечения будет являться уверенное удержание в пределах референсных значений тиреотропного гормона в крови больного.
Когда у больного диагностирован субклинический гипотиреоз (увеличена концентрация ТТГ в совокупности с неизмененной концентрацией Т4 свободного), необходимо:
Если у женщин перед планированием беременности, выявлены антитела к ткани щитовидной железы и/или ультразвуковые признаки аутоиммунного тиреоидита, нужно определить гормональную функцию щитовидной железы (концентрацию тиреотропного гормона и концентрацию Т4 свободного) и обязательно определять уровень гормонов в каждом триместре беременности. [8]
Если поставлен диагноз аутоиммунный тиреоидит, но не выявляются изменения в работе щитовидной железы, применение препаратов левотироксина натрия не показано. [9] Оно возможно иногда в исключительных ситуациях внушительного увеличения объема щитовидной железы, спровоцированного аутоиммунным тиреоидитом, при этом решение принимается по каждому пациенту индивидуально. [10]
Физиологическое количество калия йодита (приблизительно 200 мкг/сутки) не могут спровоцировать формирование гипотиреоза и не осуществляют негативного воздействия на функцию щитовидной железы при ранее развившемся гипотиреозе, вызванном аутоиммунным тиреоидитом.
Питание при аутоиммунном тиреоидите
Продуктов, которые влияют на течение аутоиммунного тиреоидита, не существует. Глютен или лактоза не имеют отношения к гипотиреозу на фоне АИТ. Поэтому рекомендации по питанию для людей с аутоиммунным тиреоидитом такие же, как и для всех остальных: разнообразное сбалансированное питание с достаточным употреблением воды.
Существуют ли народные способы лечения
Аутоиммунный тиреоидит лечат только медицинскими препаратами, которые назначает эндокринолог. Отсутствие адекватной терапии может грозить опасными осложнениями: нарушением репродуктивной функции, выраженным снижением памяти (вплоть до слабоумия), анемией и комой, которая возникает при резкой недостаточности гормонов щитовидной железы.
Прогноз. Профилактика
Хронический аутоиммунный тиреоидит прогрессирует обычно крайне медленно, с развитием гипотиреоидного состояния спустя несколько лет. В отдельных ситуациях состояние и трудоспособность сохраняются в течение 15-18 лет, даже с учетом непродолжительных обострений. В фазе обострения тиреоидита регистрируются симптомы невыраженного либо гипотиреоза, либо тиреотоксикоза.
Сегодня методов профилактики хронического аутоиммунного тиреоидита не найдено.
Про антитела к щитовидной железе
В современном мире пациент часто оказывается один на один с результатами анализов, которые были выполнены без надобности или соответствующих показаний. Возникает это по ряду причин, в том числе существования «стандартных пакетов» обследования и недостаточной квалификации врача.
Популярным параметром в этой категории анализов являются антитела к щитовидной железе.
Что же такое антитела (АТ)?
Антитела — это сложные молекулы, синтезируемые клетками иммунной системы. Основная функция антител — идентификация и нейтрализация чужеродных объектов — например, бактерий и вирусов. Однако случается, что антитела начинают вырабатываться к тканям собственного организма, что может сопровождаться различными аутоиммунными заболеваниями.
Какие антитела могут вырабатываться к щитовидной железе (ЩЖ)?
В щитовидной железе наиболее частыми объектами выработки антител являются фермент тиреоидная пероксидаза (ТПО) и матрица для синтеза гормонов — тиреоглобулин (ТГ). Соответственно, и чаще других выявляются при обследовании.
В клинической практике также используется определение антител к рецептору тиреотропного гормона (), однако этот анализ назначается реже, и в большинстве случаев — по показаниям.
Далеко не всегда продукция АТ к щитовидной железе приводит к развитию аутоиммунных заболеваний. Обнаружение в крови только лишь повышенных и/или не позволяет установить диагноз. По статистике около 15–20% здоровой популяции являются простыми «носителями» этих антител.
Когда исследование и оправдано?
За редким исключением исследование уровней и должно быть рекомендовано только при нарушении функции ЩЖ. Именно в этих случаях уровень АТ к ЩЖ может помочь в диагностике заболевания, а точнее — помочь установить его природу.
Важно подчеркнуть, что ключевым звеном в патогенезе аутоиммунных заболеваний ЩЖ антитела к ТПО и ТГ, по всей видимости, не являются и начинают вырабатываться уже в ответ на повреждение ЩЖ. Поэтому попытки снижения уровня антител лишены практического смысла (даже если их концентрации превышают нормативы в сотни раз. ).
Оценка уровней в динамике также не рекомендуется.
В каких редких ситуациях исследование и может быть показано при нормальной функции ЩЖ?
Исследование уровней и в других ситуациях можно считать избыточным, а интерпретацию результатов бессмысленной.
Свиридонова Марина Александровна
врач-эндокринолог, к.м.н.
Лечение тиреотоксикоза
Тиреотоксикоз обусловлен избыточной секрецией тиреоидных гормонов щитовидной железой и встречается при многих клинических состояниях. Причинами развития тиреотоксикоза могут быть: диффузный токсический зоб (ДТЗ, болезнь Грейвса, болезнь Базедова); аутоим
Тиреотоксикоз обусловлен избыточной секрецией тиреоидных гормонов щитовидной железой и встречается при многих клинических состояниях. Причинами развития тиреотоксикоза могут быть: диффузный токсический зоб (ДТЗ, болезнь Грейвса, болезнь Базедова); аутоиммунный тиреоидит в фазе тиреотоксикоза; функциональная автономия (токсическая аденома, многоузловой токсический зоб); йод-индуцированный тиреотоксикоз; резистентность к тиреоидным гормонам; ТТГ-продуцирующая аденома; гестационный транзиторный тиреотоксикоз; метастазы рака, продуцирующие тиреоидные гормоны; Struma ovarii; ятрогенный тиреотоксикоз; тиреотоксическая стадия подострого тиреоидита (де Кервена).
При наличии у пациента клинических симптомов тиреотоксикоза, прежде чем приступать к лечению, очень важно точно установить причину его развития, поскольку от этого будет зависеть адекватность выбранного метода терапии.
Гормональными маркерами гиперфункции, равно как и других заболеваний щитовидной железы, являются тиреотропный гормон (ТТГ) и свободный тироксин (св.Т4). В тех случаях когда при исследовании ТТГ оказывается сниженным, а св. Т4 в пределах нормы, проводится определение свободного трийодтиронина (св.Т3) с целью диагностики Т3-тиреотоксикоза (рис.1). На следующем этапе диагностики необходимо установить причину тиреотоксикоза. В медицинской практике нам наиболее часто приходится наблюдать пациентов с аутоиммунными заболеваниями щитовидной железы — ДТЗ и аутоиммунный тиреоидит. ДТЗ обусловлен выработкой тиреостимулирующих иммуноглобулинов (ТСИ), которые связываются с рецептором ТТГ на мембранах тиреоцитов и через активацию циклического аденозинмонофосфата постоянно стимулируют повышенную секрецию тиреоидных гормонов. Исследование антител к рецептору ТТГ (АТ-рТТГ) не только позволяет подтвердить диагноз ДТЗ, но и дифференцировать его с аутоиммунным тиреоидитом (АИТ).
Показания для определения АТ-рТТГ в клинической практике
В практике врача уже стало традиционным определение антител к тиреоглобулину (АТ-ТГ) и к тиреопероксидазе (АТ-ТПО). Выявление этих антител позволяет легко решить проблему диагностики либо в пользу АИТ, либо — ДТЗ. На этот факт следует обратить особое внимание, поскольку АТ-ТГ и АТ-ТПО могут обнаруживаться в достаточно большом количестве как у больных АИТ, так и у пациентов с ДТЗ. Более того, по данным исследований, эти антитела могут выявляться у части здоровых людей и у пациентов с заболеваниями щитовидной железы неаутоиммунного генеза. И наконец, не во всех случаях при АИТ и ДТЗ антитела можно обнаружить. Следовательно, проводить диагностику на основании только одного признака и тем более решать вопрос о целесообразности назначения лечения не представляется возможным. В диагностике АИТ помимо определения АТ-ТПО большое значение имеет ультразвуковое исследование щитовидной железы (УЗИ).
Неравномерное диффузное снижение эхогенности ткани служит надежным признаком АИТ, но тем не менее не позволяет дифференцировать его с ДТЗ, для которого характерным являются те же изменения по УЗИ. Таким образом, диагноз АИТ должен основываться на комплексе клинических и лабораторно-диагностических признаков. УЗИ щитовидной железы позволяет определить объем ткани, наличие узлового образования, что очень важно, поскольку у части пациентов эти показатели могут повлиять на выбор стратегии лечения.
Сцинтиграфия щитовидной железы у больных тиреотоксикозом проводится при подозрении на наличие функциональной автономии (токсическая аденома, многоузловой токсический зоб), загрудинный зоб, нефункциональные участки более 1–1,5 см.
Лечение ДТЗ (болезни Грейвса)
В настоящее время существуют три метода лечения ДТЗ: консервативный; радиоактивным йодом ( 131 I); хирургический.
Каждый из этих методов имеет свои показания, а также противопоказания и должен назначаться каждому пациенту индивидуально.
1. Консервативное лечение
Консервативную терапию назначают больным с небольшим диффузным увеличением щитовидной железы (по объему — 35–40 мл) без симптомов сдавления.
У пациентов с большим объемом щитовидной железы и/или узловыми образованиями по размерам более 1,0-1,5 см, а также с тяжелыми осложнениями тиреотоксикоза консервативную терапию используют в качестве медикаментозной подготовки к хирургическому лечению. При планировании радиойодтерапии пациентам также предварительно назначают консервативное лечение.
На фоне тиреостатической терапии эутиреоидное состояние наступает уже через 3–5 нед от начала лечения. В течение последующих 12–24 мес поддерживающей эутиреоз терапии примерно у 20–40% пациентов развивается ремиссия заболевания.
К сожалению, у части пациентов примерно через год вновь «расцветает» клиника тиреотоксикоза. Таким больным нецелесообразно назначать повторные длительные курсы консервативной терапии. Вероятнее всего, ТСИ продолжают вырабатываться в большом количестве и стимулировать щитовидную железу к избыточной продукции тиреоидных гормонов. В подобных случаях проводят курс медикаментозной подготовки, а затем, в зависимости от размеров и морфологических изменений ткани щитовидной железы, назначают либо терапию 131 I, либо оперативное лечение. Прогноз ремиссии или возможного рецидива тиреотоксикоза после проведения курса тиреостатической терапии можно определить по уровню АТ-рТТГ. Исследование антител проводится перед полной отменой препаратов. Риск рецидива тиреотоксикоза у пациентов возрастает при повышенном уровне АТ-рТТГ, чаще рецидивы наблюдаются в течение первого года после окончания лечения.
Для лечения ДТЗ на протяжении многих лет используются препараты из группы тионамидов: тиамазол (тирозол, мерказолил, тиамазол-филофарм, метизол, метимазол) и пропилтиоурацил (пропицил). C появлением дозировки тирозола 10 мг количество принимаемых таблеток можно уменьшить в 2 раза, что создает дополнительное удобство для пациентов. Механизм тиреостатического действия заключается в подавлении синтеза тиреоидных гормонов на стадиях органификации и комплексирования. Пропилтиоурацил частично подавляет превращение Т4 в Т3 за счет ингибирования 5’-монодейодиназы. Лечение тиреостатическими препаратами начинают с относительно высоких доз: 30–40 мг тиамазола или его аналогов 2–3 приема в день в течение дня или 300 мг пропилтиоурацила — 3–4 приема в день. После достижения эутиреоза дозу постепенно снижают до поддерживающей: тиамазол до 5–10 мг в день, пропилтиоурацил до 50–100 мг 1–2 приема в день (рис). Достижение эутиреоидного состояния оценивается по исчезновению клинических симптомов тиреотоксикоза и уровню св. Т4. Определять уровень ТТГ нецелесообразно, поскольку на протяжении нескольких месяцев он может оставаться подавленным. Дополнительно в лечении ДТЗ используют β-адреноблокаторы, которые подавляют тканевое превращение Т4 в Т3. Пропранолол назначают по 60–120 мг/сут 3–4 приема в день, атенолол — 50–100 мг/сут, конкор — 5–10 мг/сут однократно. В клинической практике существует два варианта назначения тиреостатических препаратов: в виде монотерапии или в комбинации с левотироксином (эутирокс, L-тироксин, тиро-4). В последнем варианте пациенту по достижению эутиреоидного состояния (оценивается по уровню Т4) подключают левотироксин в дозе 25–50 мкг. Исследования показывают, что на фоне комбинированной поддерживающей терапии в течение 18–24 мес достигается более стойкая блокада секреции тиреоидных гормонов.
При лечении тиреостатическими препаратами у пациентов могут развиться побочные эффекты в виде аллергических реакций (зуд, крапивница и др.). Одним из наиболее серьезных осложнений является агранулоцитарная реакция. Поэтому пациентам рекомендуется проводить общий анализ крови в первые 7–10 дней после начала лечения, а в дальнейшем — 1 раз в мес. К другим крайне редким тяжелым побочным эффектам относится тромбоцитопения, острый некроз печени.
2. Терапия радиоактивным йодом
Во многих странах мира радиойодтерапия — наиболее часто рекомендуемый метод лечения как ДТЗ, так и других форм токсического зоба, в частности функциональной автономии. Необходимо отметить, что 131 I назначают больным в любом возрасте (дети, пациенты молодого, среднего и пожилого возраста). Единственным противопоказанием для радиойодтерапии является беременность и грудное вскармливание. Спорным остается вопрос о лечении 131 I пациентов ДТЗ в сочетании с эндокринной офтальмопатией. Согласно результатам рандомизированного исследования, у части больных ДТЗ терапия 131 I способствовала прогрессированию эндокринной офтальмопатии. У пациентов, получающих радиойодтерапию, ремиссия тиреотоксикоза наступает в 90–95% случаев. Рецидив заболевания возможен у 3–5% больных, что требует проведения повторного курса радиойодтерапии. Радиоактивный йод принимают перорально в виде натриевой соли 131 I в растворе или капсулах: 131 I быстро поступает в щитовидную железу, вызывая деструкцию тиреоцитов посредством β-излучения. Чаще всего возникает вопрос о выборе больших или малых доз радиойода. Как известно, большие дозы неминуемо приводят к развитию гипотиреоза, использование же малых доз сопряжено с возможностью сохранения клиники тиреотоксикоза. Многолетние исследования за пациентами показали, что однократная доза радиоактивного йода, рассчитанная на полное разрушение щитовидной железы, излечивает тиреотоксикоз у 90% больных. Применение малых доз сохраняет эутиреоидное состояние в течение 10 лет после радиойодтерапии лишь у 25–30% больных. К сожалению, из-за дефицита 131 I нам довольно редко приходится пользоваться этим методом в лечении больных с тиреотоксикозом.
3. Хирургическое лечение
Показаниями для оперативного лечения больных с тиреотоксикозом служат большие размеры зоба, непереносимость тиреостатиков, рецидив тиреотоксикоза после проведенной консервативной терапии, загрудинно расположенный зоб. При наличии показаний возможно хирургическое лечение в I и II триместрах беременности, которое заключается в проведении субтотальной резекции щитовидной железы с оставлением минимального количества (объема) ткани. Однако нередко возникает проблема с определением этого минимального объема ткани. Если оставить меньше 4 г тиреоидной ткани, то неминуемо разовьется гипотиреоз, и тогда возникает необходимость в назначении заместительной терапии левотироксином. В тех случаях когда ткани оставляют больше 4–6 г, довольно часто после операции сохраняются клинические симптомы тиреотоксикоза, возможно, не столь выраженные. Это состояние иногда называют «ложный рецидив». Большой объем оставшейся после операции тиреоидной ткани создает условия для продолжения избыточной секреции тиреоидных гормонов под стимулирующим влиянием ТСИ. Подобная хирургическая тактика, с одной стороны, повышает риск развития осложнений, в частности мерцательной аритмии, а с другой — нередко заканчивается повторной операцией. Согласно вышеизложенному, если пациенту показано оперативное лечение, то целесообразно проводить максимально субтотальную резекцию щитовидной железы, оставляя не более 3 мл ткани. Безусловно, это требует высокой квалификации хирурга, поскольку, как известно, оперативное лечение сопряжено с развитием ряда осложнений, таких как парез возвратного нерва, удаление паращитовидных желез. Операцию следует проводить на фоне эутиреоидного состояния, достигнутого с помощью тиреостатической терапии. При непереносимости тиреостатиков используют β-адреноблокаторы или йод (насыщенный раствор калия йодида или раствор Люголя — 8–10 капель в день в течение 10–12 дней до операции).
Лечение аутоиммунного тиреоидита в фазе тиреотоксикоза
Довольно часто АИТ верифицируется как ДТЗ, поскольку клинические симптомы идентичны, а АТ-ТГ и АТ-ТПО выявляются почти с одинаковой частотой при одном и другом заболевании. Определение АТ-рТТГ в настоящее время пока еще доступно не во всех городах России. Лечение тиреотоксической стадии АИТ проводится чаще консервативно (при отсутствии аргументированных показаний в пользу оперативного вмешательства), при этом в терапии используют β-адреноблокаторы или же их комбинацию с тиреостатическими препаратами. Следует заметить, что тиреотоксикоз на фоне АИТ имеет некоторые особенности: быстрый эффект при приеме тиреостатических препаратов с развитием медикаментозного гипотиреоза; в ряде случаев волнообразное течение заболевания со сменой состояний тиреотоксикоза и эутиреоза.
Лечение функциональной автономии (токсическая аденома, узловой и многоузловой токсический зоб)
Пациентам с тиреотоксической формой функциональной автономии назначают тиреостатические препараты (тирозол, мерказолил, тиамазол-филофарм, метизол, метимазол, пропицил) с целью подготовки к оперативному лечению. В нашей стране из-за дефицита лечебного 131 I больных с функциональной автономией оперируют, хотя во многих странах мира основным методом лечения этих состояний является радиойодтерапия. Автономные участки тиреоидной ткани хорошо захватывают радиойод, который разрушает только эти участки ткани щитовидной железы. Большинство пациентов в дальнейшем переходят в эутиреоидное состояние. Радиойодтерапия предпочтительна особенно у больных пожилого возраста. К операции прибегают при большом объеме автономной ткани щитовидной железы (более 3 см в диаметре).
ТТГ-индуцированный тиреотоксикоз (резистентность к тиреоидным гормонам и ТТГ-продуцирующая аденома гипофиза)
Синдром генерализованной резистентности встречается довольно редко (в литературе описаны около 600 случаев). В связи с тем что у человека чувствительность органов и тканей к тиреоидным гормонам неодинакова, у одного и того же пациента могут развиваться как эутиреоидное, гипотиреоидное, так и гипертиреоидное состояния. Резистентность периферических тканей способствует компенсаторному повышению секреции тиреоидных гормонов, сохраняя, таким образом, эутиреоидное состояние. Если гипофиз оказывается более резистентным по сравнению с периферическими тканями, то развиваются клинические симптомы тиреотоксикоза, которые очень трудно поддаются медикаментозному лечению. Исследования показали, что лечебным эффектом обладает 3,5,3’-трийодтироуксусная кислота. Особенностью этого синдрома является отсутствие подавления ТТГ даже при использовании сверхбольших доз L-Т4, поэтому снижение ТТГ с помощью тиреоидных гормонов абсолютно неэффективно. При обнаружении ТТГ-продуцирующей аденомы гипофиза показано оперативное лечение.
Подострый тиреоидит (де Кервена) развивается спустя некоторое время (4–6 нед) после перенесенной вирусной инфекции. В течении подострого тиреоидита различают тиреотоксическую стадию, которая сменяется гипотиреоидной стадией, а затем в большинстве случаев тиреоидная функция полностью восстанавливается. Назначение β-адреноблокаторов (пропранолол, атенолол, бетаметазон) снимает симптомы тиреотоксикоза, применение препаратов из группы тионамидов не требуется. Пациентам рекомендуется лечение глюкокортикоидами. Преднизолон назначают по 30–40 мг ежедневно в течение 2–3 нед с последующим постепенным снижением дозы на 5 мг в нед. Возможен и другой вариант назначения глюкокортикоидов — 30–40 мг ежедневно в течение 10–12 дней с последующим переводом на прием через день в этой же дозе на протяжении 6–8 нед. Прогноз заболевания, как правило, благоприятный.
Нередко в кардиологической практике пациентам с нарушениями ритма назначают ритмиодарон, амиодарон, кордарон, седакорон. Следует отметить, что эти лекарственные средства способны изменять уровень тиреоидных гормонов у исходно эутиреоидных пациентов. Более чем у 50% больных, принимающих постоянно амиодарон, повышен уровень Т4 (в среднем на 44% по сравнению с базальным уровнем за счет нарушения превращения Т4 в Т3). Следовательно, изолированное повышение Т4 при терапии амиодароном нельзя интерпретировать как диагностический признак тиреотоксикоза. Тем не менее примерно у 5–20% пациентов эти препараты вызывают гипертиреоз, который обычно сопровождается дальнейшим повышением уровня Т4 на фоне значительного снижения уровня ТТГ с развитием симптомов тиреотоксикоза. Наиболее информативный контроль функции щитовидной железы при длительной терапии амиодароном или кордароном оказывается при условии определения ТТГ. Пациентам с «амиодароновым» тиреотоксикозом к терапии подключают β-адреноблокаторы.
Тиреотоксикоз при беременности повышает риск выкидыша, преждевременных родов и рождения плода с малой массой тела. У женщины при этом чаще развивается токсикоз, а в ряде случаев сердечная недостаточность. Одной из наиболее распространенных причин тиреотоксикоза у беременных женщин является ДТЗ. Оптимальным вариантом при его развитии на фоне беременности является ее прерывание. Однако если женщина настаивает на сохранении беременности, то обычно назначают пропилтиоурацил в дозе 25–50 мг в два приема, поскольку при приеме мерказолила у плода иногда наблюдается дефект кожи на голове. Кроме того, пропилтиоурацил имеет более короткий период полужизни и вызывает меньше осложнений по сравнению с тионамидами. В случае использования тионамидов следует назначать минимально эффективные дозы (5–10 мг тирозола в сут) с ежемесячным контролем свободных фракций тиреоидных гормонов. Большие дозы препаратов могут привести к развитию зоба и гипотиреоза у плода. Слабое стимулирующее действие на щитовидную железу оказывает хорионический гонадотропин (ХГ), концентрация в крови которого на ранних сроках беременности возрастает.
У незначительного числа беременных женщин именно ХГ способствует развитию транзиторного тиреотоксикоза. Это состояние не требует лечения. Относительно тяжелый тиреотоксикоз может наблюдаться при пузырном заносе или хориокарциноме.
В этих случаях пузырный занос удаляют или принимают меры, направленные на хориокарциному.
Послеродовый тиреоидит развивается спустя 1–3 мес после родов. Симптомы тиреотоксикоза носят транзиторный характер, сменяясь в дальнейшем гипотиреозом со спонтанной ремиссией через 6–8 мес. Транзиторная стадия тиреотоксикоза не требует лечения, а в гипотиреоидной стадии назначают левотироксин в дозе, которая способствует нормализации ТТГ.
Л. В. Кондратьева, кандидат медицинских наук, доцент
РМАПО, Москва