что дает костям упругость
Что дает костям упругость
Кость, os, ossis, как орган живого организма состоит из нескольких тканей, главнейшей из которых является костная.
Химический состав кости и ее физические свойства.
Строение кости
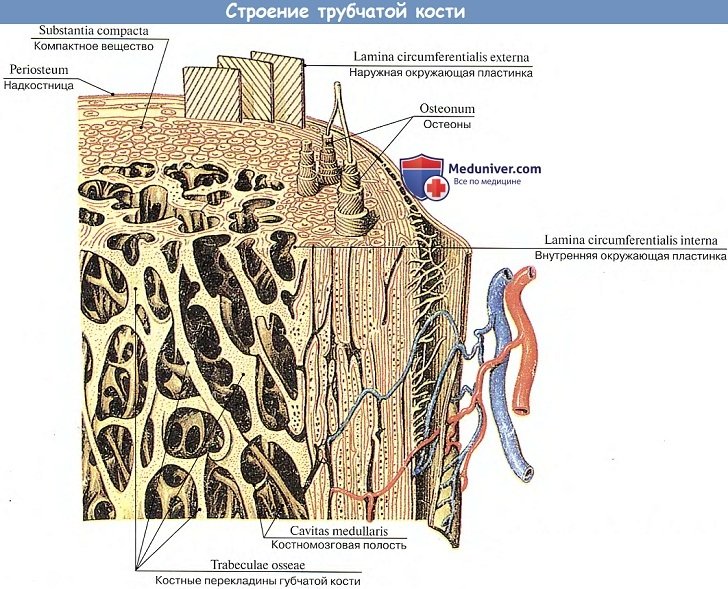
Структурной единицей кости, видимой в лупу или при малом увеличении микроскопа, является остеон, т. е. система костных пластинок, концентрически расположенных вокруг центрального канала, содержащего сосуды и нервы.
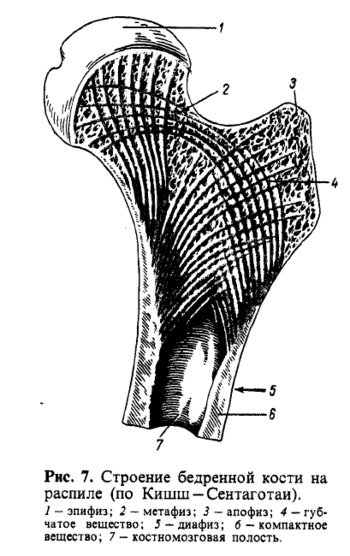
Распределение компактного и губчатого вещества зависит от функциональных условий кости. Компактное вещество находится в тех костях и в тех частях их, которые выполняют преимущественно функцию опоры (стойки) и движения (рычаги), например в диафизах трубчатых костей.
В местах, где при большом объеме требуется сохранить легкость и вместе с тем прочность, образуется губчатое вещество, например в эпифизах трубчатых костей.
Таким образом, все внутренние пространства кости заполняются костным мозгом, составляющим неотъемлемую часть кости как органа.
Костный мозг бывает двух родов: красный и желтый.
Желтый костный мозг, medulla ossium flava, обязан своим цветом жировым клеткам, из которых он главным образом и состоит.
В периоде развития и роста организма, когда требуются большая кроветворная и костеобразующая функции, преобладает красный костный мозг (у плодов и новорожденных имеется только красный мозг). По мере роста ребенка красный мозг постепенно замещается желтым, который у взрослых полностью заполняет костномозговую полость трубчатых костей.
Снаружи кость, за исключением суставных поверхностей, покрыта надкостницей, periosteum (периост).
Таким образом, в понятие кости как органа входят костная ткань, образующая главную массу кости, а также костный мозг, надкостница, суставной хрящ и многочисленные нервы и сосуды.
Кости: основы
Кости – это больше, чем просто опора, удерживающая части тела вместе. Это живая ткань, которая постоянно изменяется. Кости бывают разной формы и разного размера.
Кости выполняют разнообразные функции. Они поддерживают структуру организма, защищают внутренние органы от механических повреждений, обеспечивают движение, депонируют кальций и прочие минералы. Кроме этого, кости создают собой окружение для костного мозга, в котором образуются клетки крови.
В теле новорожденного ребенка находится 270 мягких костей. По мере роста некоторые из них срастаются, к совершеннолетию их общее количество составляет 206.
Самая большая кость человеческого организма – бедренная, самая маленькая – стремечко во внутреннем ухе, его длина составляет всего 3 мм.
Кости состоят из коллагена – белка, формирующего упругую основу кости. Прочность ей придают соединения кальция, они заполняют пространство между волокнами коллагена. Более 99% кальция организма человека содержится именно в костях.
Кости имеют ячеистую структуру, поэтому при их достаточной прочности они очень легкие.
Кости состоят из двух типов тканей: компактного и губчатого веществ.
Компактное вещество – прочный плотный наружный слой, составляет около 80% массы кости.
Губчатое вещество – внутренний слой, представляющий собой сеть гибких трабекул, которые придают кости упругость.
Костная ткань состоит из следующих компонентов:
· остеобласты и остеоциты – ответственные за рост костной ткани;
· остеокласты – отвечают за разрушение кости;
· остеоид – смесь из коллагена и других белков;
· неорганические минеральные соли;
· нервы и кровеносные сосуды;
· оболочки, включая эндост и периост (надкостницу).
Клетки костной ткани
Кости не являются постоянной и неизменяющейся материей, в них все время протекают процессы формирования и разрушения костной ткани. В этих процессах участвуют три вида клеток.
Остеобласты. Эти клетки отвечают за построение новой ткани и восстановление уже имеющейся. Остеобласты синтезируют ряд белков, которые вместе составляют остеоид. Остеоид впоследствии минерализуется и превращается в костную ткань. Кроме того, остеобласты синтезируют биологические активные вещества (простагландины).
Остеоциты. Эти клетки представляют собой остеобласты в неактивной форме. Они остаются в «костной ловушке», которую сами же создали, и перестают функционировать. Но при этом они постоянно поддерживают связь с остеокластами и другими остеобластами.
Остеокласты. Это крупные многоядерные клетки, задача которых – разрушить кость. Они вырабатывают ферменты и кислоты, которые растворяют минеральные вещества в кости. Минералы поглощаются остеокластами. Этот процесс называется резорбцией кости. Остеокласты помогают разрушить неправильно растущую костную ткань, «проложить» путь для нервных волокон и кровеносных сосудов.
Костный мозг располагается внутри губчатого вещества кости. Его задача – создание форменных элементов крови. Каждую секунду в нем образуется 2 миллиона эритроцитов
Кость, по сути, представляет собой живые клетки, встроенные в минерально-органический матрикс. Этот матрикс – есть межклеточное вещество. Его компоненты:
· органические: основную массу его составляет коллаген 1 типа;
· неорганические: гидроксиапатит, соли кальция и фтора и другие.
Коллаген придает кости упругость, а именно устойчивость к растяжению, гидроксиапатит – прочность, а именно устойчивость к сжатию.
Кости выполняют ряд жизненно важных функций.
Механическая. Кости создают опору, удерживающую тело. К ним крепятся мышцы, связки и сухожилия. Если бы мышцы не были фиксированы к костям, движения были бы невозможны. Кости защищают внутренние органы от механического повреждения: череп защищает головной мозг, ребра – легкие и так далее.
Кроветворная. В губчатой ткани находится красный костный мозг, в котором синтезируются клетки крови. Часть старых и дефектных эритроцитов разрушается в костном мозге.
· депо минералов (карбонаты, фосфаты и прочие), факторов роста (инсулиноподобный фактор роста), липидов;
· поддержание кислотно-щелочного баланса крови за счет поглощения или высвобождения щелочных солей;
· детоксикация – кости могут поглощать из крови тяжелые металлы и другие токсические соединения;
· эндокринная – клетки костной ткани синтезируют биологически активные вещества, влияющие на углеводный и жировой обмен;
· поддержание нормального уровня кальция в крови за счет процессов резорбции и формирования костной ткани.
В человеческом теле выделяют пять видов костей.
Длинные кости – главным образом состоят из компактного вещества, образуют верхние и нижние конечности.
Короткие кости – содержат небольшое количество компактного вещества, это кости кисти и стопы.
Плоские кости – содержат компактное и губчатое вещество, это кости черепа, грудина.
Сесамовидные кости – к ним не прикрепляются сухожилия, например, надколенник. Они защищают суставные поверхности от стирания и износа.
Смешанные кости – не относятся ни к одному из перечисленных видов, это позвонки и тазовые кости.
Кости скелета подразделяют на две группы:
· осевые – кости черепа, позвоночника, грудной клетки;
· периферические – кости конечностей, плечевого и тазового поясов.
В костях постоянно происходит двухкомпонентный процесс перестройки: резорбция кости остеокластами и формирование новой кости остеобластами.
Ежегодно у взрослого человека заменяется около 10% костной ткани.
Реконструкция позволяет организму исправить повреждения, формировать скелет во время роста, регулировать уровень кальция в крови.
Если нагрузка приходится длительно на определенный участок кости, например, во время занятий спортом, он становится толще.
Процесс реконструкции кости регулируется несколькими гормонами: кальцитонином, паратиреоидным гормоном, эстрогеном у женщин и тестостероном у мужчин.
Что такое остеопороз?
Остеопороз – это заболевание костной ткани, при котором происходит снижение минеральной плотности костной ткани. Это повышает риск переломов даже при небольшом механическом воздействии. Чаще всего остеопороз развивается у женщин в постменопаузальном периоде, но он также возможен у женщин до менопаузы и у мужчин.
Остеопороз возникает в случаях, когда резорбция кости происходит слишком быстро, когда образование кости затормаживается или при сочетании обеих причин. Он может быть вызван недостатком кальция, дефицитом витамина D, чрезмерным потреблением алкоголя и курением. Вопросы возникновения и лечения остеопороза в настоящее время активно изучаются по всему миру.
Аминат Аджиева, портал «Вечная молодость» http://vechnayamolodost.ru по материалам Medical News Today: Bone: The basics.
Читать статьи по темам:
Читать также:
Анкета выявляет тех, кому грозит перелом
Несложный скрининг поможет на треть снизить вероятность перелома шейки бедра у пожилых женщин.
Остеопороз
Чаще всего при остеопорозе встречаются компрессионные переломы позвонков, костей предплечья и бедренной кости.
Новый метод регенерации костей
Исследование, проведенное in vitro, открывает новые перспективы для восстановления твердых тканей – костей, зубов и хрящей.
Кость вместо металла
Австрийские исследователи разработали методику изготовления хирургических винтов из плотной и твердой средней части бедренной кости человека.
Генотерапия переломов
Новый метод, проверенный пока только на мини-свиньях, должен будет помочь в тяжелых случаях несращения переломов, когда часть кости отсутствует или же сильно повреждена.
Электронное СМИ зарегистрировано 12.03.2009
Свидетельство о регистрации Эл № ФС 77-35618
Топ-6 продуктов для здоровья и эластичности суставов, связок и хрящей
Артриты и артрозы молодеют с каждым днем. Из-за малоподвижного образа жизни, неподходящей обуви, лишнего веса и неправильного рациона наши суставы, связки и хрящи повреждаются, становятся слабыми и менее эластичными. Мы расскажем о 6 продуктах, которые позволят вам легко гнуться, изгибаться и шагать по жизни.

А желатин — это частично гидролизованный коллаген, который получают путем переработки кожи, костей и соединительных тканей животных. Да, звучит не очень аппетитно, но сухой желатин почти не имеет вкуса, а потому с ним можно проводить самые разные кулинарные эксперименты на благо здоровья.
Для сладкоежек хорошо подойдут различные желе и муссы, например, фруктовые. Хорошо сочетать желатин с витамином С, который также необходим организму для производства коллагена. Можно почаще вводить в свой рацион заливные и холодец. Даже если вы раз в две-три недели съедите маленькую пачку желатинок-мармеладок, это пойдет только на пользу.
Оливковое и некоторые другие масла

Но оливковое масло не единственное обладает таким эффектом. Масла авокадо и грецкого ореха не уступают, а в чем-то и превосходят пользу оливкового. Их часто рекомендуют употреблять при остеоартрите и ревматоидном артрите.

Вишня содержит большое количество эллаговой кислоты, которая имеет свойства антиоксиданта и снижает воспаление. Исследователи из медицинского центра Бостонского университета доказали, что всего 10 вишен в день защищают человека от подагры — заболевания суставов и тканей. При потреблении даже такого небольшого количества риск возникновения болезни снижался на 35%. Вишня также устраняет симптомы остеоартрита — дегенеративного заболевания суставов. Это подтвердили исследователи из медицинского центра в Филадельфии.
Гранат или гранатовый сок, как и вишня, снижает воспаление суставов при остеоартрозе. Более того, экстракт граната, богатый полифенолами, снижает риск возникновения артрита.
Также большой процент эллаговой кислоты и полифенолов содержится в землянике, малине, ежевике, клубнике.


Но больше 3 чашек чая в сутки выпивать не стоит, говорят врачи. Из-за частых и чрезмерных чаепитий можно получить обратный эффект: напиток начнет вымывать кальций из твердых тканей.

Рыбий жир помогает уменьшить боль при артрите и снизить длительность утренней закрепощенности суставов. Ученые сделали вывод, что некоторые пациенты могут заменить обычные препараты на добавки рыбьего жира и не испытывать боли.
Много омега-3 и собственно рыбьего жира содержится в скумбрии, селедке, лососе, сардинах, форели, черной и красной икре.
Рацион для укрепления костей: какие продукты добавить?
В нашем организме 206 костей, но насколько они прочные и крепкие? Когда мы говорим о хорошем самочувствии, здоровье скелета – это последнее, о чем мы вспоминаем.
Кости скелета накапливают прочность и силу до 25 лет, а после 30-ти они постепенно начинают терять свою прочность, если постоянно не поддерживать физическую активность и баланс необходимых минералов – кальция, магния, фосфора.
Почему важно помнить о здоровье костей?
Здоровье костей не менее важно, чем здоровье любых других органов тела, особенно для женщин, так как плотность костей уменьшается после менопаузы. У женщин остеопороз встречается почти в 50% случаев. Потеря плотности кости может привести к остеопорозу, который, в свою очередь, грозит переломами при малейших нагрузках, тем самым уменьшая подвижность. Остеопорозом страдают и мужчины, но гораздо реже (всего около 4% населения) и в более позднем возрасте – около 70 лет.
Чем опасно это заболевание? Кости при нем становятся пористыми и хрупкими, поэтому, компрессия (сжатие) или резкие воздействия (при падениях, неловких движениях) могут вести к переломам. Чаще всего страдают позвонки, шейка бедра и плечевая кость.
Как и при всех других болезнях, профилактика – это основа борьбы с остеопорозом. Важно обращать внимание на здоровье ваших костей сейчас, независимо от того, сколько вам лет. Прочность костей достигается за счет регулярных упражнений (особенно силовых тренировок в комбинации с аэробными нагрузками) и включения в свой рацион продуктов для крепких костей.
Что влияет на наши кости?
Начнем с того, что костная масса на 80% определяется генетикой, а на остальное влияют такие факторы окружающей среды, как диета и физические упражнения. Поэтому 20% проблем со скелетом зависит от того, что происходит в детском и подростковом возрасте. В течение всей фазы роста скелета, крайне важно получить достаточное количество кальция и витамина D для наращивания костной массы. Кальций наиболее активно откладывается в костях именно в этот период. В дальнейшем кости только реминерализуются, то есть обновляются, но уже не растут.
Одного только кальция для крепости скелета недостаточно. Нужен еще и витамин D. Поступая с пищей или образуясь в коже после пребывания на солнце, он подвергается серии преобразований в организме, но, в конечном счете, активная форма витамина D связывается с рецептором витамина D в кишечнике, и это необходимо для всасывания кальция из кишечника в кровь.
Что важно знать об усвоении минералов?
Итак, для здоровья костей нужны не только источники кальция в рационе, но и витамин D, чтобы кальций мог усвоиться. Между тем, важно избегать приема железосодержащих добавок или даже употребления продуктов, богатых железом вместе с кальций-содержащими продуктами, поскольку железо и кальций препятствуют усвоению друг друга.
Помимо кальция, в построении костной ткани участвуют фосфор и магний. Они придают костям прочность и эластичность, формируют их пористую структуру. Чтобы кости были одновременно прочными и эластичными, важен баланс этих веществ в питании, а если одной только пищи недостаточно – нужно принимать добавки с кальцием, магнием и фосфатами.
Какие продукты могут пополнить запасы кальция, а также дают порцию необходимых витамина D, магния и фосфора?
Традиционное коровье (козье, кобылье, верблюжье молоко) все чаще заменяют растительными альтернативами (миндаль, три ореха, соя, овес, банан, кунжут и т. д.) важно помнить, кальций содержится и хорошо усваивается только из настоящих молочных продуктов.
Причем, чтобы кальций полноценно усвоился, эти продукты не должны быть с 0%-ной жирностью. Без жира не будет витамина D, а значит, кальций не будет полноценно усваиваться организмом. Поэтому, если вам нужно укрепить кости скелета и пополнить запасы кальция – помимо цельного молока, которое переносят не все люди, обратите внимание на греческий йогурт, сыр, творог и кефир.
Белок: но лучше – животный!
Специалисты рекомендуют для пациентов с остеопорозом животный белок, поскольку есть научные доказательства [1] того, что диеты с высоким содержанием белка важны для здоровья костей. Эксперты рекомендуют получать дозу белка из сардин и анчоусов, так как они богаты кальцием и витамином D. Менее полезным, но все еще хорошим источником белка будет стейк, поскольку высокое содержание железа может препятствовать усвоению кальция.
Продукты питания, использующиеся в средиземноморской диете
Исследования показали [2], что женщины, которые придерживались этого плана питания, имели более высокую плотность костной ткани. Средиземноморская диета включает: овощи и фрукты, рыбу, морепродукты, оливковое масло, сыр и йогурт, цельное зерно.
Овощи семейства крестоцветных
Существуют некоторые доказательства, что плотность костей у веганов не такая хорошая, как у тех, кто придерживается «более сбалансированной диеты», но необходимы дополнительные исследования. Есть растительная пища, которая также может укрепить кости. Овощи семейства крестоцветных, такие как брокколи, капуста и цветная капуста, богаты кальцием. То, что их потребление снижает количество переломов у женщин в постменопаузе [3], является еще одной причиной, чтобы принять на вооружение новые рецепты с этой группой овощей.
Овощи, богатые витамином К
Грибы, выращенные под влиянием ультрафиолета
Какие продукты богаты витамином D?
Яйца, лосось, молоко, йогурт, сардины и сельдь – это продукты, которые полезны для скелета. И конечно, пока лето, нужно чаще бывать на солнышке. Тем не менее, метаболизм витамина D является сложным процессом, и даже адекватное потребление, регулярные прогулки под солнцем могут привести к дефициту витамина D. В этом случае, на помощь придут добавки витамина D и кальция.
Сколько в граммах?
Взрослые должны получать 1000 мг кальция и 200 международных единиц (МЕ) витамина D в день. Если вам за 50 лет, принимайте 1200 мг кальция и 400–600 МЕ витамина D в день. Хотя кальций и витамин D можно принимать в виде добавок, лучше всего получать их за счет естественной диеты.
Влияние алкоголя
Любителям алкоголя стоит задумать о здоровье скелета. Известно, что алкогольные напитки вредны для здоровья костей. Алкоголь вымывает кальций из костей в мочу. Это справедливо для тех, кто пьет более 2 стаканов пива в день или более 50 г крепкого алкоголя.
[1] Mangano KM, Sahni S, Kerstetter JE. Dietary protein is beneficial to bone health under conditions of adequate calcium intake: an update on clinical research. Curr Opin Clin Nutr Metab Care. 2014;17(1):69‐74. doi:10.1097/MCO.0000000000000013
[2] Maltais ML, Desroches J, Dionne IJ. Changes in muscle mass and strength after menopause. J Musculoskelet Neuronal Interact. 2009;9(4):186‐197.
[3] Blekkenhorst LC, Hodgson JM, Lewis JR, et al. Vegetable and Fruit Intake and Fracture-Related Hospitalisations: A Prospective Study of Older Women. Nutrients. 2017;9(5):511. Published 2017 May 18. doi:10.3390/nu9050511
Метаболизм костной ткани и остеопороз
Рассмотрены подходы к выбору средств для профилактики и лечения потерь костной ткани, восстановления ее структуры и качества. Применяемый препарат должен способствовать синтезу коллагена, формированию костного матрикса, его минерализации и, соответственно
Approaches to selecting the methods of prevention and treatment of bone tissue losses, restoration of its structure and quality, were considered. The used preparation must contribute to collagen synthesis, formation of bone matrix, its mineralization, and, respectively, increase of the bone density and strength.
Остеопороз (ОП) — прогрессирующее системное заболевание скелета, характеризующееся снижением костной массы и нарушением микроархитектоники (качества) костной ткани, что приводит к хрупкости костей и повышению риска переломов. ОП — самое распространенное заболевание костной ткани: остеопоротические переломы отмечается у половины всех женщин, находящихся в периоде постменопаузы, а также у мужчин старших возрастных групп [1]. Очевидно, что рано начатые активные профилактические мероприятия у значительной части населения могут существенно повлиять на распространенность, прогрессирование и исходы заболевания, а также снизить риск переломов. В связи с этим изучение различных лекарственных препаратов и методов, применяемых для профилактики ОП, приобретает особый смысл.
Кость — специализированная разновидность соединительной ткани, состоящая из клеток и межклеточного вещества. В течение всей жизни основные функции костной ткани, такие как жесткость и гибкость, снижаются, поскольку с возрастом наблюдаются повреждение матрикса и потеря минералов. В противовес указанным проявлениям, в кости осуществляется ремоделирование — процесс, направленный на самостоятельное обновление и сохранение скелета как структурного и функционального органа.
Основными клетками костной ткани, функциями которой регулируется гомеостаз кости, являются остеобласты, остеокласты и остеоциты. Основной функцией остеобластов является создание органического межклеточного матрикса кости, остеоида. Остеобласты синтезируют и выделяют в окружающую среду фибриллы коллагена, протеогликаны и гликозаминогликаны. Наряду с этим остеобласты активно синтезируют и выделяют во внеклеточное пространство значительное количество глицерофосфолипидов, способствующих связыванию Ca 2+ и участвующих в процессах минерализации. Клетки сообщаются между собой через десмосомы, которые позволяют проходить Ca 2+ и цАМФ. Они также обеспечивают непрерывный рост кристаллов гидроксиапатитов и выступают в качестве посредников при связывании минеральных кристаллов с белковой матрицей.
В ходе формирования кости некоторые остеобласты оказываются замурованными в толщу матрикса и становятся остеоцитами. Остеоциты контактируют друг с другом через отростки, являются основными компонентами в сформировавшейся костной ткани. Основная функция остеоцитов — поддержание нормального состояния костного матрикса и баланса кальция и фосфора в организме.
Остеокласты — клетки, выполняющие функцию разрушения кости; развиваются из стволовой кроветворной клетки и являются специализированными макрофагами. В процессе ремоделирования кости резорбтивный стимул запускает процесс привлечения остеокластов к участку кости. Прикрепившись к кости, остеокласты продуцируют множество протеолитических ферментов и формируют полость в кальцинированном матриксе. Таким образом, они осуществляют непрерывный процесс резорбции и обновления костной ткани, обеспечивая необходимый рост и развитие скелета, структуру, прочность и упругость.
Важнейшим компонентом костной ткани является межклеточное вещество — уникальный комплекс органических и неорганических компонентов, заполняющих пространство между клетками. Минерализованный матрикс костной ткани поддерживает структуру скелета и под координирующим влиянием остеобластов и остеокластов обеспечивает резервуар как ионов, так и факторов роста, которые высвобождаются в процессе метаболизма.
Органический межклеточный матрикс костной ткани представлен семейством коллагеновых белков. Состав кости необычен тем, что фактически в ней представлен только коллаген I типа (90%), хотя наряду с коллагеном I типа в кости все же присутствуют следы других типов коллагена, таких как V, XI, XII. Скорее всего, что эти типы коллагена принадлежат другим тканям, которые и находятся в костной ткани, но не входят в состав костного матрикса. Например, коллаген V типа обычно обнаруживается в сосудах, которые пронизывают кость. Коллаген XI типа находится в хрящевой ткани и может соответствовать остаткам кальцифицированного хряща. Коллагеновые фибриллы в кости строго ориентированы в соответствии с распределенной функциональной нагрузкой на кость, что обеспечивает упругость и эластичность кости. Веретенообразные и пластинчатые кристаллы гидроксиапатита находятся на коллагеновых волокнах, в их пределах и в окружающем пространстве. Как правило, они ориентированы в том же направлении, что и коллагеновые волокна.
Неколлагеновая часть матрикса (10%) представлена основным веществом (витамин К-зависимыми глютамилпротеинами (остеокальцином), матричными протеинами, остеопонтином, остеонектином, фибронектином, фосфопротеидами, сиалопротеидами, а также протеогликанами).
Важно подчеркнуть, что ОП является результатом уменьшения органического матрикса кости, а вовсе не плохой кальцификацией костной ткани. При ОП существенно снижается скорость образования остеоида, необходимого для формирования кости. Поэтому при планировании профилактических мероприятий чрезвычайно важно учитывать потенциальную возможность препаратов, наряду с адекватной минерализацией, оказывать влияние на синтез органического матрикса.
Разумеется, качественная структура и прочность кости, ее эффективное функционирование и своевременное самообновление возможны лишь при адекватной обеспеченности макро- и микроэлементами, которые, подобно кальцию и витамину D, принимают непосредственное участие в биохимических процессах костной ткани [2–5]. Магний, медь, цинк, марганец, бор, являясь кофакторами ферментов, регулируют синтез костного матрикса, его минерализацию, а также равномерный рост, гибкость и прочность костной ткани. Известно, что дефицит этих веществ замедляет формирование костной массы в детстве и подростковом возрасте, способствует ее ускоренной потере в пожилом возрасте. Соответственно, дефицит любого из известных минеральных веществ в организме препятствует успешной терапии и профилактике нарушений структуры кости [6, 7].
Одним из основных минералов, играющих важную роль в формировании и поддержании структуры костной ткани, является кальций. Поскольку кальций не производится в организме, то для поддержания оптимальной концентрации он должен регулярно поступать извне. Причем желательно, чтобы его поступление в организм обеспечивалось за счет натуральных молочных продуктов, молока и его производных (кефира, простокваши, ряженки, йогурта, творога, сыра). Вместе с тем биодоступность кальция из пищи составляет порядка 30%, причем с высокой индивидуальной вариабельностью. Более того, у лиц пожилого возраста нередко имеет место непереносимость молочных продуктов, связанная со снижением концентрации лактазы в желудочном соке, что приводит к низкому потреблению кальция.
Согласно эпидемиологическим исследованиям, среди женщин в возрасте старше 45 лет, проживающих в мегаполисах, непереносимость молока встречается с частотой 25,0–34,0%. При этом достаточное потребление кальция с продуктами питания имеет место менее чем у 5% женщин [8]. Фактически содержание кальция в пищевом рационе постменопаузальных женщин не соответствует рекомендованным нормам. Очевидно, что обеспечение должного уровня потребления кальция возможно лишь при условии дополнительного регулярного назначения медикаментозных препаратов.
Витамин D — основной регулятор активной абсорбции кальция в организме. Витамин D относят к группе жирорастворимых витаминов. Хотя в отличие от всех других витаминов он биологически не активен. В активную, гормональную, форму он превращается за счет двухступенчатой метаболизации в организме и оказывает многообразные биологические эффекты за счет взаимодействия со специфическими рецепторами, локализованными в ядрах клеток тканей и органов. Другое дело — активный метаболит витамина D. Он действует как истинный гормон, хотя в научной литературе его традиционно называют витамином D [9, 10].
Природная форма витамина D — витамин D2 (эргокальциферол) поступает в организм человека в относительно небольших количествах — не более 20–30% от потребности. В основном из злаковых растений, рыбьего жира, сливочного масла, маргарина, молока, яичного желтка и др. В организме витамин D2 метаболизируется с образованием производных, обладающих сходным с метаболитами витамина D3 действием.
Еще одна природная форма витамина D — витамин D3, или холекальциферол, является ближайшим аналогом витамина D2, но его синтез мало зависит от поступления извне. Холекальциферол образуется в организме позвоночных животных, в том числе амфибий, рептилий, птиц и млекопитающих, в связи с чем играет значительно бóльшую роль в процессах жизнедеятельности человека, чем поступающий в небольших количествах с пищей витамин D2. В организме витамин D3 образуется из находящегося в дермальном слое кожи предшественника (7-дегидрохолестерина) под влиянием коротковолнового ультрафиолетового облучения спектра В (УФ–В/солнечного света, длина волны 290–315 нм) при температуре тела в результате фотохимической реакции раскрытия В-кольца стероидного ядра и термоизомеризации, характерной для секостероидов [9, 10].
В последующем поступивший с пищей и/или образовавшийся в организме в процессе эндогенного синтеза витамин D подвергается реакции 25-гидроксилирования в печени. Важно, что гидроксилирование витамина D3 в печени представляет собой полностью субстратзависимый процесс, который протекает весьма быстро и ведет к повышению уровня 25(ОН)D в сыворотке крови. Уровень этого вещества отражает как образование витамина D в коже, так и его поступление с пищей, в связи с чем может использоваться как маркер статуса витамина D [9, 10].
Вторая реакция гидроксилирования 25(ОН)D, с образованием наиболее важной, качественно и количественно значимой активной гормональной формы — 1a,25-дигидроксивитамина D3 (1α,25(ОН)2D3), называемой также D-гормоном, кальцитриолом, протекает уже в основном в почках, в клетках проксимальных отделов канальцев коры почек при участии фермента 1α-гидроксилазы (CYP27В1). Этот процесс строго регулируется рядом эндогенных и экзогенных факторов. Во-первых, регуляция синтеза 1a,25(ОН)2D3 в почках является непосредственной функцией паратиреоидного гормона (ПТГ), на концентрацию которого в крови, в свою очередь, по механизму обратной связи оказывают влияние как уровень самого активного метаболита витамина D3, так и концентрация кальция и фосфора в плазме крови. Во-вторых, активация синтеза 1a-гидроксилазы и реакции 1a-гидроксилирования зависит от половых гормонов (эстрогенов и андрогенов), кальцитонина, пролактина, гормона роста (через ИПФР-1) и др. В-третьих, ингибирующее влияние на активность 1a-гидроксилазы оказывают глюкокортикостероидные гормоны, 1α,25(ОН)2D3 и ряд его синтетических аналогов. Фактор роста из фибробластов (FGF23), секретируемый в клетках кости, вызывает образование натрий-фосфат-котранспортера, который действует в клетках почек и тонкого кишечника, оказывает тормозящее влияние на синтез 1,25-дигидроксивитамина D3. На метаболизм витамина D оказывают влияние и некоторые лекарственные средства, например, противоэпилептические препараты.
Основными реакциями, в которых участвует D-гормон, являются абсорбция кальция в желудочно-кишечном тракте и его реабсорбция в почках. D-гормон усиливает кишечную абсорбцию кальция в тонком кишечнике за счет взаимодействия со специфическими РВD. Об эффективности данного механизма свидетельствует тот факт, что без участия витамина D лишь 10–15% пищевого кальция и 60% фосфора абсорбируются в кишечнике. Взаимодействие между 1a,25-дигидроксивитамином D3 и РВD повышает эффективность кишечной абсорбции Са 2+ до 30–40%, т. е. в 2–4 раза, а фосфора — до 80%. Сходные механизмы действия D-гормона лежат в основе осуществляемой под его влиянием реабсорбции Са 2+ в почках.
В костях 1α,25(ОН)2D3 связывается с рецепторами на кость-формирующих клетках — остеобластах, вызывая повышение экспрессии ими лиганда рецептора активатора ядерного фактора кВ (RANKL). Рецептор-активатор ядерного фактора кВ (RANK), являющийся рецептором для RANKL, локализованным на преостеокластах, связывает RANKL, что вызывает быстрое созревание преостеокластов и их превращение в зрелые остеокласты. В процессах костного ремоделирования зрелые остеокласты резорбируют кость, что сопровождается выделением кальция и фосфора из минерального компонента (гидроксиапатита) и обеспечивает поддержание уровня кальция и фосфора в крови. В свою очередь, адекватный уровень кальция (Са 2+ ) и фосфора необходим для нормальной минерализации скелета [11–13].
Многочисленные исследования показали, что назначение препаратов кальция и/или витамина D способствует уменьшению потери костной ткани [14–19]. У женщин в поздней постменопаузе с низким употреблением пищевого кальция прием кальция предотвращает потерю костной ткани в позвоночнике [20, 21]. В свою очередь, назначение добавок кальция лицам старше 60 лет приводит к снижению потери костной массы в области бедра среди белых мужчин и женщин в возрасте моложе 72 лет [22]. Эффект назначения цитрата кальция на минеральную плотность кости (МПК) у женщин в раннем (до 5 лет) и среднем (от 5 до 10 лет) постменопаузальном периоде в течение двух лет проявлялся в виде прироста МПК в поясничном отделе на 1%, наряду со значимым снижением МПК на 2,4% в группе, получавшей плацебо [23]. Метаанализ 9 рандомизированных клинических исследований с общей выборкой более 50 тыс. человек, в 6 из которых сравнивалось комбинированное лечение витамином D (400 или 700–800 МЕ/сут) и кальцием с группами плацебо или без лечения, продемонстрировал достоверное снижение риска перелома бедра на 18% (RR 0,82 [95% ДИ 0,71–0,94], р = 0,0005) и риска внепозвоночных переломов на 12% (RR 0,88 [95% ДИ 0,78–0,99], р = 0,036) в группах, получавших комбинированную терапию, по сравнению с группами без добавок [24]. В исследованиях, где применялся витамин D в дозе 700–800 МЕ/сут, эффект на риск перелома бедра был выше, чем при приеме 400 МЕ (21% и 18% соответственно). Соответственно, в исследованиях, в которых пациенты получали только витамин D или плацебо (4 РКИ с общей численностью 9083 пациента), не было получено снижения риска внепозвоночных переломов как при применении дозы 400 МЕ (RR 1,14 [95% ДИ 0,87–1,49]), так при использовании 700–800 МЕ (RR 1,04 [95% ДИ 0,75–1,46]), что подтверждает ранее представленные данные о том, что витамин D без добавления кальция не снижает риск переломов [24].
Магний
Известно, что 60–65% магния находится именно в скелете и от обеспеченности костей магнием зависит обмен кальция и витамина D. Являясь структурным компонентом значительного числа ферментов, магний образует кристаллы с фосфатами, принимает участие в росте и стабилизации кристалла гидроксиапатита — структурной единицы минерального компонента костной ткани [25, 26]. Магний регулирует секрецию паратгормона (ПГ), повышает чувствительность клеток-мишеней к ПГ и витамину D, стимулирует действие кальцитонина. Длительное во времени нарушение соотношения Mg/Ca в сторону дефицита магния сопровождается замедлением обменных процессов в кости. Специальные магний-дефицитные диеты, сопровождающиеся уменьшением сывороточной концентрации магния, способствуют системной потере костной массы, снижению толщины надкостницы, характерным изменениям провоспалительных маркеров и маркеров резорбции кости. Уже по истечении достаточно короткого срока (4 недели), магний-дефицитная диета приводит к значимому снижению содержания минеральных веществ кости (р
ГБОУ ВПО ОмГМУ МЗ РФ, Омск