что делать если уголь не помогает при поносе
Кишечное расстройство: как подобрать лекарство
Поделиться:
Лучшее лечение — это профилактика острых кишечных инфекций. Однако несмотря на все предупреждения, с расстройством кишечника сталкивался практически каждый человек, а средства на этот случай есть в каждой домашней аптечке. Так давайте разберемся, как действуют привычные для нас таблетки, чтобы в час «икс» принять правильное лекарство.
Справка: во время болезни угнетаются основные функции кишечника: нарушается переваривание пищи и перистальтика, выработка секрета пищеварительных желез и кишечного сока. Наиболее частым проявлением кишечного расстройства является нарушение водно-электролитного баланса в кишечнике – диарея.
А теперь представьте, что ваш кишечник – это труба, которая ведет к крану на вашей кухне, с которой начались проблемы. Нормальные медленные и волнообразные движения кишечника ускоряются, вода не успевает всасываться стенками, появляется жидкий стул. Такое состояние сравнимо с протеканием крана. Нужно срочно устранить проблему, пока квартира не оказалась затопленной.
Оказываем первую помощь: активированный уголь и другие энтеросорбенты
При расстройстве кишечника первым делом применяют энтеросорбенты – активированный уголь, который имеется практически в каждой аптечке, и более современные препараты. Лекарства поглощают и связывают токсичные вещества, попавшие в желудочно-кишечный тракт и вызвавшие проблему.
Читайте также:
Чистка кишечника
Их действие сравнимо с впитывающей губкой, которую вы спешно кидаете рядом с подтекающим краном, чтобы грязная вода не заливала все помещение.
Хотим быстрого результата: лоперамид
Лоперамид и его аналоги являются средством экстренной помощи. Их применяют, когда нет времени разбираться с причинами протекания крана. Лоперамид – препарат центрального действия, он работает через главный орган управления организмом: связываясь с рецепторами в кишечнике, попадает в мозг, откуда и приходит сигнал: уменьшить перистальтику. В свою очередь, это увеличивает время прохождения пищи по кишечнику и всасываемость.
Лекарство помогает быстро, и принцип его действия напоминает перекрывание воды: поломку это не устранит, но из дома выйти вы сможете. Из-за воздействия на головной мозг препарат не рекомендуется принимать детям до трех лет.
Восстанавливаем микрофлору: бактисубтил, «Линекс», «Хилак форте»
При диарее микрофлора кишечника зачастую оказывается измененной: количество привычных жителей сокращается, зато появляются различные непрошеные гости. Средства, предназначенные для восстановления микрофлоры, содержат в себе взвеси полезных бактерий.
Препараты убивают патогенные микробы, вырабатывают витамины и восстанавливают популяцию местных жителей. Их действие сравнимо с заменой прохудившейся прокладки в кране на новую.
Устраняем последствия аварии: «Регидрон», «Тригидрон», «Гидровит»
После того, как вода остановлена и кран больше не подтекает, можно начинать наводить чистоту в квартире: убирать грязь и остатки воды, вернуть помещению привычный вид. В нашем организме аналогичную уборку сделает «Регидрон» и его аналоги. Препараты восстанавливают потери электролитов и приводят в норму кислотно-щелочной баланс, нарушенный вследствие утечки воды при диарее.
Но, подобно тому, как не имеет смысла наводить порядок в помещении, где непрерывно подтекает вода, не стоит использовать препараты, восполняющие потерю жидкости, без более тяжелой артиллерии. Эти средства устраняют последствия диареи, но не лечат ее.
Несмотря на принятые вами меры, кран продолжает протекать? Следует вызывать профессионала – водопроводчика, который разберется с причиной поломки и устранит ее. Аналогичным образом следует поступить, если расстройство кишечника не проходит в течение суток – доверить свое здоровье специалисту.
Сергей Буянов, Надежда Маркевич
Товары по теме: [product](активированный уголь), [product](лоперамид), [product](бактисубтил), [product](Линекс), [product](Хилак форте), [product](Регидрон)
Жидкий стул: как решить деликатную проблему
Сбои в работе пищеварительной системы знакомы многим. Одной из типичных причин является диарея (понос) – неприятное явление, способное не только нарушить все планы, но и серьезно сказаться на самочувствии.
Что такое диарея?
Диарея может быть острой и хронической.
Вторым по значимости признаком является состояние кала. Цвет, консистенция и наличие примесей может свидетельствовать о различных заболеваниях. Например, водянистый и жидкий стул, как и зеленоватый оттенок кала, говорит о развитии кишечной инфекции. Причиной жидкого стула светлого оттенка и глинистого вида может быть поражение тонкого кишечника и его начальных отделов.
Причины появления жидкого стула
Эпизоды жидкого стула, мучающие человека на протяжении одного или нескольких дней, не являются отдельным заболеванием. Это лишь один из симптомов функциональной, органической или нервной дисфункции. Жидкий стул, сохраняющийся на протяжении длительного времени, может сопровождаться другими клиническими проявлениями: болями и спазмами в животе, температурой, ознобом, тошнотой, рвотой, головокружением. Именно на основе комплекса симптомов можно наиболее верно определить причину жидкого стула.
Наиболее распространенными факторами возникновения диареи у взрослого являются 3 :
Жидкий стул также может свидетельствовать о патологиях других органов, таких, как 4 :
Лечение жидкого стула: как избавиться от проблемы
Если частый жидкий стул беспокоит на протяжении длительного времени, то скорее всего его причины кроются в серьезном дисбалансе и требуют незамедлительного лечения. В отличие от разового поноса, систематическая диарея подразумевает комплексное лечение, в которое входит не только устранение симптомов, но и воздействие на основные причины синдрома.
Инфекционная диарея
Лечение зависит от формы инфекционного поноса. При легкой форме вполне возможна домашняя терапия, включающая диету, обильное питье и прием препаратов-адсорбентов. Тяжелая форма гастроэнтерического поноса требует госпитализации с целым комплексом неотложных процедур и восстанавливающей терапией, которая заключается в восстановлении утерянного баланса жидкости и соблюдении диеты.
Функциональная диарея
Лечение диареи, возникшей вследствие отправления или неправильного питания, а также сбоев в желудочно-кишечном тракте, невозможно без правильной коррекции питания.
Если придерживаться основных принципов диеты при поносе, проблема может решиться гораздо быстрее, а заодно послужит профилактикой возможных дисфункций кишечника.
Вот несколько простых правил диеты при диарее:
Важно помнить, что длительный, изматывающий жидкий стул — повод для незамедлительной консультации со специалистом.
Прием ферментных препаратов при диарее
В таких случаях для поддержания пищеварения могут понадобиться ферментные препараты. Они доставляют ферменты извне, тем самым компенсируя их нехватку. Креон ® 10000, капсулы кишечнорастворимые подходит для этой задачи.
Также приём ферментных препаратов помогает при комплексном лечении инфекционной диареи и панкреатической недостаточности.
Можно ли пить активированный уголь при поносе? Основные правила приема
Можно ли пить активированный уголь при поносе? Активированный уголь – самое простое и эффективное средство для устранения токсинов из пищеварительной системы. Его пористая структура способствует максимальному поглощению вредных веществ.
Адсорбирующие свойства данного препарата позволяют устранять из ЖКТ до 60 % опасных для здоровья частиц. Именно это сделало активированный уголь одним из обязательных лекарственных средств при лечении диареи. Особенно эффективен он при лечении расстройств пищеварения, вызванных бытовыми отравлениями, а также аллергией на отдельные продукты.
Основные причины диареи
Причиной диареи может быть дисбактериоз.
Чаще всего диарея возникает из-за пищевых отравлений. В числе других распространенных причин можно назвать следующие:
Нередко причиной поноса являются серьезные хронические заболевания. В этом случае требуется комплексная терапия и соблюдение всех рекомендаций врача. Прием активированного угля рекомендуется в том случае, если известна причина появления расстройства пищеварения.
Особую осторожность надо соблюдать, если диарея началась у младенца. Детки раннего возраста быстро теряют жизненно необходимый запас жидкости. Это приводит к обезвоживанию.
Детям можно давать активированный уголь, это натуральное средство, как правило, переносится хорошо, не вызывает неприятных последствий. Своевременное освобождение от токсинов позволяет быстрее справиться с поносом, нормализовать стул.
Механизм действия
При заболевании сальмонеллезом развивается понос.
Воздействие активированного угля на организм можно сравнить с генеральной уборкой. К частицам этого средства прикрепляются частицы вредных веществ и вместе с остатками препарата выходят наружу.
Уголь проходит через весь ЖКТ примерно за 10 часов. Сам он никак не всасывается, не усваивается.
В результате он выходит полностью, поэтому кал приобретает черный, у ребенка — темно-зеленый цвет. Это норма. Вместе с содержимым кишечника организм покинут вредные вещества.
Активированный уголь – это адсорбент. Пористая структура увеличивает поверхность, способную захватывать опасные частички. В результате очищаются и желудок, и кишечник.
Однако те токсины, которые уже успели усвоиться и попасть в ткани организма, не подвержены воздействию данного средства. Уголь можно принимать не только при отравлениях пищевыми продуктами.
Он помогает при отравлениях лекарствами, алкалоидами, химическими веществами. Если понос развился как следствие таких заболеваний, как:
Основные правила приема
Таблетки активированного угля можно растереть в порошок.
Врачи рекомендуют принимать активированный уголь в виде вводной взвеси. Для этого таблетки угля растирают в порошок, разбавляют водой, после окончания реакции выпивают. Если глотать таблетки целиком, скорость воздействия будет ниже.
Можно приготовить 30 г угольного порошка, залить его 150 мл воды и выпить. Температуру воды лучше сделать чуть выше комнатной.
За один раз при отравлении можно принять 30 г активированного угля. Конкретная дозировка рассчитывается, исходя из веса пациента.
Нельзя активированный уголь совмещать с другими лечебными препаратами. Его адсорбирующие свойства заблокируют действие лекарств. Чтобы избежать такого нежелательного эффекта, надо разводить прием активированного угля и других лекарств во времени.
Пить его надо не раньше, чем через час после приема других препаратов. Другой вариант – сначала выпить активированный уголь, а через час пить следующее лекарство.
У активированного угля есть 2 противопоказания. Нежелательно использовать средство при наличии язвы. Если имеется индивидуальная непереносимость, принимать его вообще нельзя.
Как увеличить эффективность активированного угля?
Организовать лечение поноса с помощью активированного угля несложно. Чтобы повысить его эффективность, рекомендовано следовать таким советам специалистов:
Подробнее об активированном угле смотрите в видеоматериале:
Показания к применению
При почечной недостаточности тоже применяют активированный уголь.
Основные показания к применению этого средства приведены ниже.
Применение при беременности, лактации
Поскольку активированный уголь полностью безвреден, его можно без страха принимать беременным женщинам, а также в период лактации. Отсутствие малейшего вреда для матери и младенца объясняется местным действием препарата.
Прочие варианты сорбентов
Белый уголь может избавить от кишечных газов.
Помимо активированного угля существуют другие виды лекарств, выводящих токсины из организма. Среди них – белый уголь.
Он изготавливается из диоксида кремния и высокодисперсной микрокристаллической целлюлозы. Есть в составе и вспомогательные вещества, это картофельный крахмал, сахарная пудра.
Диоксид кремния эффективен в очищении организма. Ему под силу удалить токсины, появление которых вызвано деятельностью микробов или химических веществ.
Он устраняет вещества-аллергены, на которые организм остро реагирует. Белый уголь может избавить от кишечных газов, продуктов белкового распада.
Преимущества белого угля
Таблетки белого угля не имеют вкуса.
Специалисты зачастую рекомендуют принимать именно белый уголь, основываясь на следующих его преимуществах:
Противопоказания
У белого угля больше противопоказаний, чем у активированного. Во-первых, беременность, лактация. Во-вторых, индивидуальная непереносимость. В-третьих, язва, кровотечения в кишечнике. В-четвертых, непроходимость кишечника. Данный препарат не рекомендовано принимать детям.
Какой уголь пить при поносе?
Черный уголь эффективнее, но его надо выпить в большом количестве. У белого угля есть ряд противопоказаний. Поэтому выбирая себе средство от поноса, надо сопоставлять все особенности свои организма и свойства препарата.
Ротавирусная инфекция – как пережить?

Опасное состояние при этом заболевании состоит в том, что организму грозит обезвоживание.
Пик заболевания регистрируют в период с ранней осени по начало весны. Ротавирус вызывается одним из девяти видами вируса, который поражает кишечник, поэтому его могут называть «кишечный грипп».
Источники заражения ротавирусной инфекцией
Источником заражения является заболевший человек, при этом даже спустя десять дней после выздоровления вирус продолжает появляться в фекалиях. Поэтому так важно соблюдать бытовую гигиену.
Заражение происходит следующими способами:
Вирус можно подцепить в транспорте или магазине, поэтому так важно мыть руки после улицы.
Ротавирус обладает высокой устойчивостью. Попадая в организм человека, возбудитель поражает эпителиальные клетки тонкого кишечника. Вместо пораженных клеток на смену приходят незрелые эпителиоциты, которые являются функционально неполноценными, что влечет ферментативную недостаточность кишечника. В условиях недостатка ферментов желудочно-кишечный тракт не в состоянии расщепить углеводы и особенно лактозу. Поэтому больному назначают специальную диету без молочных продуктов и сдобы. Так непереваренные остатки пищи попадают в толстый кишечник, в нем накапливается жидкость из окружающих тканей и больной страдает от диареи. В результате наступает обезвоживание организма.
Болезнь не проходит, пока эпителий не станет зрелым, и кишечник не восстановится.
Симптомы
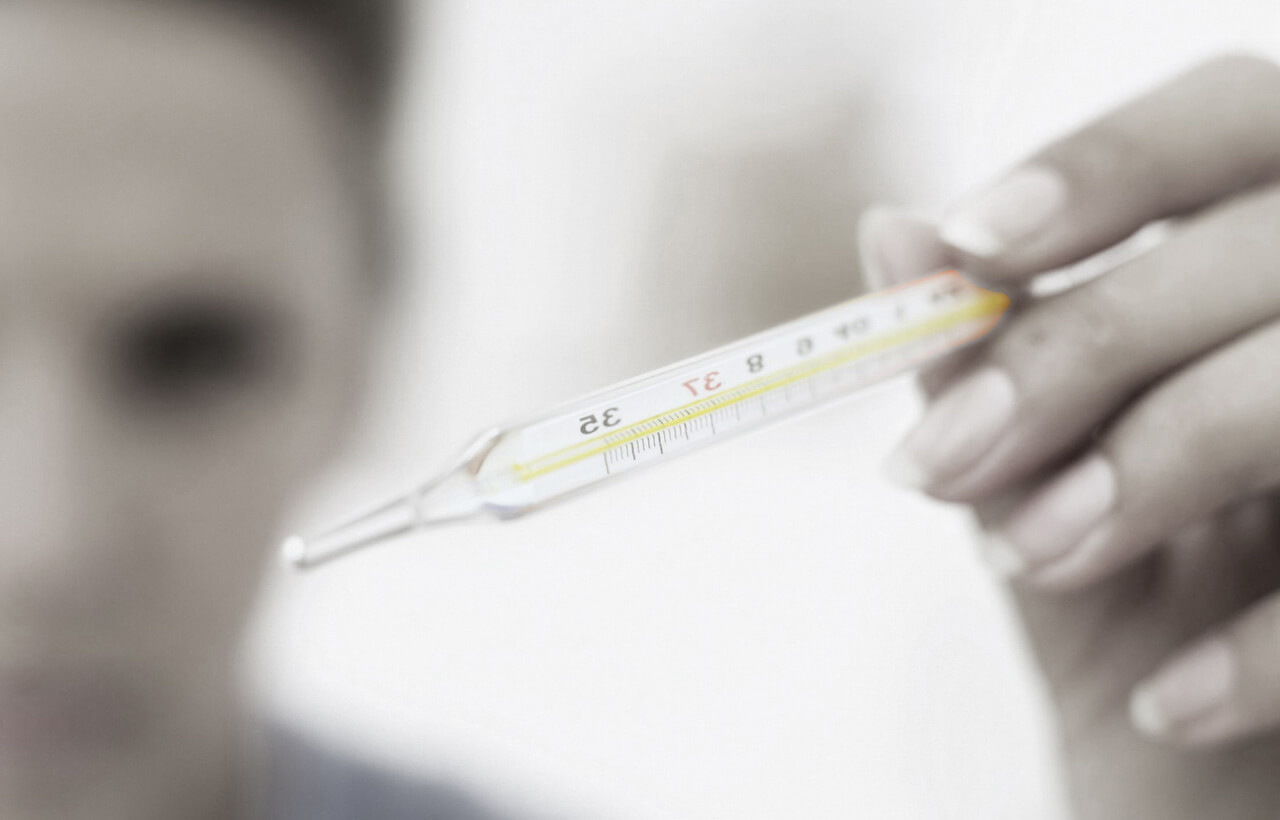
Лечение
Основное лечение – это избавление от токсинов и восполнение жидкости в организме. Поэтому больному врач-терапевт прописывает сорбенты: энтеросгель, активированный уголь, полисорб. Для восполнения потери жидкости используют Регидрон – один пакетик на литр воды. Если обезвоживание ярко выражено, то больного госпитализируют и применяют инфузионную терапию растворами Трисоль или Рингера.
Антибиотики при ротавирусной инфекции бесполезны. Назначают их лишь в одном случае, если заболевание осложнилось кишечной инфекцией. Если диарея затянулась и больной спустя несколько дней не чувствует себя лучше, то выписывают энтерофурил или фуразолидон.
Для восстановления пищеварения назначают мезим или фестал и пробиотики.
Обязательно следует соблюдать безмолочную диету. Пищу лучше готовить на пару или отваривать. Рекомендуется кисель, рисовая каша на воде, печеные яблоки, нежирный мясной бульон, рыбу и нежирное мясо, вареный картофель.
Запрещено все овощи и фрукты, бобовые, молочные продукты, сдоба и газированные напитки. Если аппетита нет, то через силу есть не надо, но пить надо обязательно.
Защитить от ротавирусной инфекции поможет прививка.
Диарея при заболеваниях органов пищеварения
В практике гастроэнтеролога диарея – один из наиболее распространенных симптомов, который может быть признаком многих различных патологических состояний
В практике гастроэнтеролога диарея – один из наиболее распространенных симптомов, который может быть признаком многих различных патологических состояний. С точки зрения существующих диагностических критериев диарея – патологическое состояние, которое подразумевает изменение как формы кала, так и частоты дефекаций. Прежде всего это учащение стула (более 3 раз за сутки), кроме того, выделение жидких каловых масс (водянистых или кашицеобразных) объемом более 200 мл.
Различают острую и хроническую диарею. Симптомы острой диареи могут проявляться от нескольких дней до 4 нед. В большинстве случаев эпизоды острой диареи связаны с вирусной, бактериальной или паразитарной инвазией. При хронической диарее симптомы наблюдаются более 4 нед.
Заболевания органов пищеварения, как правило, сопровождаются хронической диареей. К ним относятся: атрофические гастриты со сниженной секреторной функцией желудка, постгастрорезекционные и постваготомические расстройства, хронический панкреатит с внешнесекреторной недостаточностью поджелудочной железы, билиарные дисфункции и постхолецистэктомический синдром, хронические заболевания печени, патология тонкой кишки, сопровождающаяся развитием синдрома мальабсорбции, бактериальная контаминация тонкой кишки, язвенный колит и болезнь Крона, опухоли тонкой и толстой кишки, ишемический и псевдомембранозный колиты, функциональные заболевания кишечника, гормональноактивные опухоли желудочно-кишечного тракта (ЖКТ).
Различают четыре патогенетических варианта диареи.
Достаточно часто хроническая диарея является клиническим признаком синдрома мальабсорбции. Этот термин уже многие годы широко применяется в зарубежной литературе. Синдром мальабсорбции характеризуется расстройством всасывания в тонкой кишке питательных веществ и нарушением обменных процессов. В основе развития данного синдрома лежат не только морфологические изменения слизистой оболочки тонкой кишки, но и нарушения ферментных систем ЖКТ, двигательной функции кишечника, а также расстройства специфических транспортных механизмов.
В отечественной клинической практике чаще применяют термин «хронический энтерит». Однако гистологическое исследование у большинства таких больных хронического воспаления не выявляет.
Синдром мальабсорбции может быть обусловлен поражением любого из слоев стенки тонкой кишки. Нарушения всасывания бывают частичными (затрудняется абсорбция отдельных нутриентов) или общими (затруднена абсорбция всех продуктов переваривания пищи).
Различают первичную и вторичную мальабсорбцию. В основе первичной мальабсорбции лежат ферментопатии, наследственно обусловленные изменения строения абсорбтивного эпителия (глютеновая болезнь, непереносимость дисахаридов, коллагеновая спру, тропическая спру).
Вторичная мальабсорбция обусловлена повреждениями различных слоев стенки тонкой кишки, а также других органов (болезнь Уиппла, Крона, хронический энтерит, резекция кишки, патология поджелудочной железы, резекция желудка, отравления, лучевые повреждения, амилоидоз, инфекционные и вирусные заболевания, иммунодефицитные состояния).
Напомним о функциональной морфологии тонкой кишки. Она состоит из четырех оболочек: слизистой, подслизистой, мышечной и серозной.
Слизистая оболочка образует спиральные или циркулярные складки, за счет которых всасывающая поверхность возрастает в 2–3 раза. Кроме того, циркулярное расположение складок способствует перемешиванию химуса и задержке его в образующихся нишах. На поверхности слизистой расположено множество ворсинок. Они представлены выпячиваниями собственной пластинки, покрыты столбчатым эпителием, бокаловидными клетками, однослойным каемчатым эпителием, 90% его составляют энтероциты со щеточной ШИК-положительной каемкой, образованной микроворсинками. На поверхности каждого энтероцита расположено 1500–2000 микроворсинок, которые увеличивают всасывающую поверхность кишки в 30–40 раз (до 200 м2). Щеточная каемка характеризуется высокой активностью щелочной фосфатазы. Среди каемчатого эпителия располагаются бокаловидные клетки.
В основании крипт расположены единичные клетки с крупными эозинофильными гранулами. Это клетки Панета, напоминающие ацинарные клетки поджелудочной железы. Есть данные, что клетки Панета должны компенсировать нарушенную экзокринную функцию поджелудочной железы (содержат трипсин, фосфолипазу, ингибитор трипсина). Кроме того, клетки Панета содержат лизоцим, иммуноглобулин А, т.е. выполняют бактерицидную функцию.
Эпителиальные клетки, покрывающие участки кишки, занятые пейеровыми бляшками, отличаются по строению и функции; их называют мембранозными клетками (М-клетками). Микроворсинок на них мало, активность ферментов ниже. М-клетки захватывают и транспортируют антигены из просвета кишки к лимфоидной ткани. Кроме того, в тонкой кишке много эндокринных клеток.
При мальабсорбции наблюдаются симптомы, связанные с дефицитом электролитов, микроэлементов, витаминов. Может развиваться плюригландулярная недостаточность (гипофизарно-надпочечниковая, половые расстройства, снижение функции щитовидной железы). Напротив, функциональные заболевания кишечника никогда не сопровождаются обменными нарушениями, общее состояние больного не страдает. Однако постановка диагноза функционального расстройства (СРК, функциональной диареи) – всегда очень ответственная и серьезная задача, требующая исключения органической патологии кишечника, инфекционных и глистных заболеваний. В дифференциальной диагностике следует исключить так называемые «симптомы тревоги» (потеря веса, лихорадка, кровь в кале, анемия, отягощенный семейный анамнез по раку толстой кишки, лечение антибиотиками). Существуют диагностические критерии, позволяющие дифференцировать СРК и органические заболевания ЖКТ:
Современная диагностика заболеваний органов пищеварения, ассоциированных с диареей, достаточно сложна и включает в себя помимо клинических большой перечень лабораторных и инструментальных методов.
Прежде всего это общеклинический анализ крови и мочи, копрологическое исследование, биохимический анализ крови (общий белок и белковые фракции, глюкоза, липиды крови, электролиты, сывороточное железо, печеночные пробы, панкреатические ферменты), ЭКГ, микробиологическое исследование кала для исключения инфекционного генеза диареи, определение эластазы-1 в кале. Для оценки кислотопродуцирующей функции желудка проводят рН-метрию. Рентгенологическое исследование включает исследование желудка и пассаж бария по тонкой кишке, при необходимости – ирригоскопию.
В стандарт диагностики при диарее входит и УЗИ органов пищеварения (печень, билиарный тракт, поджелудочная железа, кишечник). При хронической диарее проводится эзофагогастродуоденоскопия с биопсией из нисходящего отдела двенадцатиперстной кишки или проксимального отдела тощей кишки для гистологического исследования, качественного определения активности фермента лактазы в биоптате, бактериологического исследования (для диагностики бактериальной контаминации тонкой кишки); для исключения патологии толстой кишки – колоноскопия с осмотром терминального отдела тонкой кишки. В последние годы для оценки состояния кишечника (особенно тонкой кишки) применяются исследования с помощью видеокапсул.
Дыхательный водородный тест с помощью газоанализаторов позволяет определять избыточный бактериальный рост (бактериальную контаминацию) в тонкой кишке, ферментопатии, моторную функцию тонкой кишки.
В настоящее время появился дыхательный углеродный тест с изотопом С 13 для оценки функционального состояния гепатоцитов, внешнесекреторной функции поджелудочной железы, выявления ферментопатий, бактериальной контаминации тонкой кишки и моторной функции ЖКТ. В трудных диагностических случаях для исключения иммунодефицитных состояний проводят оценку иммунного статуса больного (основные субпопуляции иммунокомпетентных клеток, иммуноглобулины в сыворотке крови). Для оценки местного иммунитета в перфузате тонкой кишки определяют острофазные белки, альбумин, α-1-антитрипсин, секреторный иммуноглобулин А. Стандартным методом, рекомендуемым ВОЗ для оценки проницаемости кишечного барьера, является иммуноферментный метод с нагрузкой овальбумином куриного яйца.
В диагностике глютеновой энтеропатии, помимо гистологического исследования биоптата слизистой тонкой кишки, необходимо определение в сыворотке крови антител к глиадину, тканевой трансглютаминазе и определение антиэндомизиальных антител.
Оценку моторной функции кишечника, помимо рентгенологического исследования, можно проводить и с помощью радионуклидного метода после завтрака с радиометкой Тс 99 (сцинтиграфия желудка, тонкой и толстой кишки).
Лечение хронического диарейного синдрома при заболеваниях органов пищеварения должно быть комплексным, обеспечивать нормализацию нутритивного (трофологического) статуса пациента и развитие адаптационно-компенсаторных процессов, что способствует улучшению качества жизни.
Первым и ведущим должно быть назначение диетотерапии. Лечебное питание при диарее включает назначение стандартной диеты, при необходимости – элиминационных диет и смесей для энтерального питания.
Вариант стандартной диеты характеризуется повышенным содержанием белка (110–120 г), физиологической нормой жиров (90 г) и углеводов (300–350 г), витаминов и минеральных веществ в суточном рационе. Энергетическая ценность составляет 2500–2600 ккал. Предусматривается кулинарная обработка продуктов, позволяющая максимально щадить слизистую тонкой кишки и замедлять продвижение пищи. Питание дробное, исключаются продукты с грубой клетчаткой, молоко, консервы, острые и соленые блюда, спиртные напитки.
Элиминационные диеты подразумевают исключение молока при лактазной недостаточности, назначение безглютеновой диеты и исключение продуктов, содержащих «скрытый» глютен (консервы, колбасные изделия, квас, джин, продукты с глютенсодержащими стабилизаторами) при глютеновой энтеропатии.
Назначение смесей для энтерального питания пациентам с клиническими проявлениями синдрома мальабсорбции, с дефицитом массы тела необходимо во всех случаях, когда стандартной диетой не удается обеспечить нутритивную поддержку. Применяют стандартные, полуэлементные, модульные, иммуномодулирующие и специальные метаболические смеси для коррекции метаболических нарушений, как альтернатива лекарственным препаратам (Нутризон, Клинутрен, Берламин Модуляр, Унипит, Пептамен и др.).
Для коррекции обменных нарушений в ряде случаев применяют заместительную терапию, включающую пероральные регидратационные растворы (Регидрон, Гастролит, Глюкосалан и др.), парентеральное введение белков, аминокислотных смесей в сочетании с анаболическими стероидами (Ретаболил), глюкозы, электролитов, витаминов группы В, аскорбиновой кислоты, препаратов железа.
Для подавления роста патогенной микробной флоры в верхних отделах тонкой кишки назначаются антибактериальные препараты широкого спектра действия – сульфаниламиды (Бисептол, Фталазол, Котримоксазол), производные нитрофуранов (Фурагин, Фуразолидон), хинолоны (Нитроксолин), фторхинолоны (Цифран) в средних терапевтических дозах в течение 5–7 дней. Для подавления роста анаэробных бактерий применяют метронидазол 0,5 г 3 раза в день в течение 7–10 дней. Эффективны кишечные антисептики, имеющие широкий спектр действия: Интетрикс по 1 капсуле 3 раза в день – 7–10 дней, Эрсефурил по 200 мг 4 раза в день – 7 дней.
Помимо этого, в настоящее время для деконтаминации тонкой кишки используют препараты, обладающие пробиотическим действием: Энтерол по 1 капсуле 2 раза в день в течение 14 дней, Бактисубтил по 1 капсуле 2–3 раза в день в течение 3–4 нед, а также препараты на основе сенной палочки (Споробактерин, Биоспорин, Бактиспорин).
После проведения антибактериальной терапии эффективно использование пребиотиков (Хилак форте – 40–60 капель 3 раза в день в течение 2–4 нед; Дюфалак в пребиотической дозе 5–10 мл в день в течение 1 мес) для восстановления нормальной микрофлоры кишечника. С этой же целью назначают препараты пробиотического действия (Линекс, Бифидумбактерин форте, Пробифор, Бифиформ, Ацилакт, Колибактерин в средних терапевтических дозах в течение минимум 4 нед), а также синбиотические биокомплексы (Нормофлорин Л, Нормофлорин Б, Нормофлорин Д) курсами по 2–4 нед.
Одним из пробиотиков, широко применяемых в клинической практике, является Линекс — комбинированный препарат, в состав которого входят три вида бактерий: Bifidobacterium infantis v. liberorum, Lactobacillus acidophilus и нетоксигенный молочнокислый стрептококк группы Д Streptococcus faecium. Линекс отвечает современным требованиям: содержит комплекс живых микроорганизмов, играющих важную роль в поддержании кишечного биоценоза, все три штамма бактерий Линекса устойчивы к воздействию агрессивной среды желудка, что позволяет им беспрепятственно достичь всех отделов кишечника, не теряя своей биологической активности. Применение Линекса безопасно в любой возрастной группе пациентов. Микробные компоненты Линекса обладают высокой резистентностью, что позволяет принимать препарат одновременно с антибиотиками и химиотерапевтическими средствами. Взрослым и детям старше 12 лет назначают по 2 капсулы 3 раза в сутки после еды. Курс лечения зависит от причин развития дисбиотических нарушений. В литературе не отмечено случаев побочных действий или передозировки Линекса.
В лечении антибиотикоассоциированной диареи и псевдомембранозного колита препаратами выбора являются ванкомицин, метронидазол, Энтерол. Пациентам с болезнью Уиппла назначают тетрациклин в дозе 1–2 г в день, Бисептол – 6 мг/кг массы тела в течение 5–9 мес с последующим снижением дозы.
Ингибиторы кишечной моторики и секреции назначают короткими курсами или, по требованию, в случаях острой диареи, при СРК.
С древности врачи использовали при диарейном синдроме настойку опия. В настоящее время назначают лоперамид (Имодиум) для уменьшения частоты стула и гиперсекреции слизи в кишечнике – по 1–2 капсуле 1–4 раза в сутки до появления нормального стула или отсутствия дефекации более 12 ч. Наряду с лоперамидом, к регуляторам моторики кишечника относят платифиллин, гиосцина бутилбромид (Бускопан), дротаверин (Но-шпа), которые назначают по 40–80 мг 3 раза в сутки, Метеоспазмил (1–2 капсулы 3 раза в сутки). При гормонально активных опухолях хорошим антидиарейным эффектом обладают аналоги гормона соматостатина (Октреотид, Сандостатин).
Вяжущие, обволакивающие средства сорбируют жидкость, избыток органических кислот, токсинов. К ним относятся препараты, содержащие белую глину, танин, висмут; Неоинтестопан, Таннакомп (обладающий вяжущим, обволакивающим и антибактериальным действием), Альмагель, Смекта, которые назначают на 5–7 дней.
В клинической практике с этой целью используют и лекарственные растения: чернику, черемуху, зверобой, кору дуба, ольховые шишки, кожуру плодов граната в виде отваров.
Энтеросорбенты препятствуют воздействию бактериальных и вирусных агентов, токсинов, осуществляют цитопротекцию. К ним относят Смекту, Энтеросгель, Полифепан, Фильтрум-СТИ, Неоинтестопан, которые назначают в среднем на 10–14 дней, в интервалах между приемами пищи. При холегенной диарее эффективны Холестирамин, Билигнин.
Ферментные препараты назначают для оптимизации процессов полостного пищеварения. При лактазной недостаточности у детей применяют фермент Лактаза Бэби (1 капсулу с каждым кормлением ребенка в возрасте до 1 года; детям до 7 лет – 2–5 капсул с пищей, содержащей молоко). Взрослым пациентам рекомендуют элиминационную диету (с исключением молока). При выборе ферментных препаратов, содержащих панкреатин, необходимо отдавать предпочтение средствам, характеризующимся высоким содержанием липазы, а также обращать внимание на форму выпуска (минимикросферы, устойчивые к действию желудочного сока) (Креон, Панцитрат). Суточная доза ферментных препаратов в лечении синдрома мальабсорбции должна составлять 30000–150000 ЕД (в пересчете на содержание липазы).
Глюкокортикостероидные препараты применяют при тяжелых и средней степени тяжести формах глютеновой энтеропатии (при средней степени тяжести 20–30 мг при пересчете на преднизолон, при тяжелых формах — 50–70 мг в течение 2 нед с постепенным снижением дозы до полной отмены).
Таким образом, диарея может быть признаком многих заболеваний органов пищеварения. Адекватные диагностические мероприятия при диарейном синдроме позволяют врачу назначать оптимальное комплексное, этиотропное и патогенетическое лечение.
Литература
И. Д. Лоранская, доктор медицинских наук, профессор
РМАПО, Москва
 Читайте также:
Читайте также: 








